
OUTROS TÍTULOS DE INTERESSE
Bases da Pediatria
Carlos Eduardo Schettino
Doenças Exantemáticas em Pediatria, 2a Ed.
Carlos Eduardo Schettino
Manual de Terapêutica em Gastrenterologia e Hepatologia Pediátrica
Ana Daniela Izoton de Sadovsky
Vera Lúcia Ângelo Andrade
Neuropediatria no Dia a Dia
Flávia Nardes dos Santos
Giuseppe Pastura
Nutrição Clínica Aplicada à Pediatria
Patricia Padilha Elizabeth Accioly
Pediatria no Dia a Dia Giuseppe Pastura Flávia Nardes dos Santos
Puericultura no Dia a Dia Giuseppe Pastura Flávia Nardes dos Santos
Semiologia Pediátrica, 3a Ed. Adauto Dutra

Saiba mais sobre estes e outros títulos em nosso site: www.rubio.com.br
A editora e os autores deste livro não mediram esforços para assegurar dados corretos e informações precisas. Entretanto, por ser a Medicina uma ciência em permanente evolução, recomendamos aos nossos leitores recorrer à bula dos medicamentos e a outras fontes fidedignas – inclusive documentos oficiais –, bem como avaliar cuidadosamente as recomendações contidas neste livro em relação às condições clínicas de cada paciente.
organizadoras
Adriana Rodrigues Fonseca
Médica Pediatra do Serviço de Emergência Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica Reumatologista Pediátrica do Serviço de Reumatologia Pediátrica do IPPMG/UFRJ.
Professora Adjunta do Departamento de Pediatria da Faculdade de Medicina da UFRJ.
Mestre e Doutora em Medicina (Saúde da Criança e do Adolescente) pela UFRJ.
Mariana Tschoepke Aires
Médica Pediatra do Serviço de Emergência do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica do Serviço de Gastroenterologia Pediátrica do IPPMG/UFRJ. Chefe da Divisão de Pesquisa do IPPMG/UFRJ.

Doutora em Medicina Social – Área de Concentração: Epidemiologia – pelo Instituto de Medicina Social da Universidade do Estado do Rio de Janeiro (UERJ).
Rafaela Baroni Aurilio
Médica Pediatra do Serviço de Emergência Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica Pneumologista Pediátrica do Serviço de Pneumologia Pediátrica do IPPMG/UFRJ.
Mestre e Doutora em Medicina (Saúde da Criança e do Adolescente) pela UFRJ.
Urgências e Emergências Pediátricas no Dia a Dia
Copyright © 2023 Editora Rubio Ltda.
ISBN 978-65-88340-46-2
Todos os direitos reservados. É expressamente proibida a reprodução desta obra, no todo ou em parte, sem autorização por escrito da Editora.
Produção
Equipe Rubio
Capa Bruno Sales Imagem de capa ©iStock.com/Tashi-Delek
Diagramação
Estúdio Castellani
CIP-BRASIL. CATALOGAÇÃO NA PUBLICAÇÃO
SINDICATO NACIONAL DOS EDITORES DE LIVROS, RJ
U71
Urgências e emergências pediátricas no dia a dia / organizadoras Adriana Rodrigues Fonseca, Mariana Tschoepke Aires, Rafaela Baroni Aurilio. – 1. ed. – Rio de Janeiro: Rubio, 2023. 448p.; 24cm.
Inclui bibliografia
ISBN 978-65-88340-46-2
1. Emergências pediátricas. I. Fonseca, Adriana rodrigues. II. Aires, Mariana Tschoepke. III. Aurilio, Rafaela Baroni. III. Título.
22-80609
CDD: 618.920025
CDU: 616-083.98-053.2
Meri Gleice Rodrigues de Souza – Bibliotecária – CRB-7/6439.
Editora Rubio Ltda. Av. Franklin Roosevelt, 194 s/l 204 – Castelo 20021-120 – Rio de Janeiro – RJ Telefone: 55(21) 2262-3779 E-mail: rubio@rubio.com.br www.rubio.com.br
Impresso no Brasil
Printed in Brazil
Adriana Cristina da Luz Lopes
Médica Pediatra da Rotina do Serviço de Emergência do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Aldinélia Christina Silva Pinheiro
Coordenadora Médica e Administrativa da Emergência do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Aline Chacon Pereira
Professora Adjunta de Pediatria da Faculdade de Medicina da Universidade Federal do Rio de Janeiro (UFRJ)
Neurologista Pediátrica do Serviço de Neurologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Ana Alice Amaral Ibiapina Parente
Médica Pneumologista Pediátrica do Instituto de Pueri cultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Professora Adjunta do Departamento de Pediatria da Faculdade de Medicina da UFRJ.
Ana Carolina Lima de Carvalho Médica Pediatra.
Residência em Alergia/Imunologia Pediátrica pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG,) da Universidade Federal do Rio de Janeiro (UFRJ).
Ana Cristina Cisne Frota
Infectologista Pediátrica do Serviço de Doenças Infecciosas e Parasitárias do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Coordenadora da Comissão de Controle de Infecção Hospitalar do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Doutora em Doenças Infecciosas e Parasitárias pela UFRJ.
Ana Flavia da Costa Dalla Martha
Residência Médica em Pediatria pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Ana Lúcia Ferreira
Professora Associada do Departamento de Pediatria da Faculdade de Medicina da Universidade Federal do Rio de Janeiro (UFRJ).
Doutora em Ciências pela Escola Nacional de Saúde Pública Sergio Arouca (ENSP)/Fundação Oswaldo Cruz (Fiocruz).
Analucia Mendes da Costa
Médica Pediatra do Serviço de Emergência Pediátrica e do Núcleo de Vigilância Epidemiológica Hospitalar do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Mestre em Saúde da Criança e do Adolescente pela Universidade Federal Fluminense (UFF), Niterói, RJ.
Ana Luiza Franco Scholte
Residência Médica em Pediatria pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica Residente do Serviço de Endocrinologia Pediátrica do IPPMG/UFRJ.
André Lima da Cunha
Chefe do Serviço de Cirurgia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Ariane Nunes Haffner
Médica Residente de Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Arnauld Kaufman
Nefrologista Pediátrico do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Mestre em Nefrologia pela Universidade do Estado do Rio de Janeiro (UERJ).
Colaboradores
Audrey Soares Reiter
Residência em Neurologia Pediátrica pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Beatriz Daflon Duarte Coelho de Almeida
Médica Residente de Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Bianca Louzano Meirelles Gomes
Médica Pediatra.
Especialização em Gastroenterologia Pediátrica pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Bruna Balbina de Melo e Silva
Médica Residente de Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Camila Koeler Lira
Médica Pediatra da Rotina do Serviço de Emergência do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica do Serviço de Alergia e Imunologia Pediátrica do IPPMG/UFRJ.
Professora do Curso de Especialização em Alergia e Imunologia do IPPMG/UFRJ.
Camila Macedo Botelho
Médica Residente de Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Camille Petruccio Urago Brandão
Chefe da Divisão de Farmácia do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Membro do Núcleo de Segurança do Paciente do IPPMG/ UFRJ.
Mestre em Tecnologia de Imunobiológicos pela Bio-Manguinhos/UFRJ.
Carla Cristiane Dall’Olio
Médica Pediatra do Serviço de Emergência e da Unidade de Pacientes Internados do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Coordenadora da Emergência Pediátrica do Hospital Barra D’Or (Rede D’Or São Luiz [RDSL]), RJ.
Gestora em Saúde MBA no Hospital Israelita Albert Einstein, SP.
Mestre em Saúde Materno-Infantil pelo IPPMG/UFRJ.
Carolina Pereira Lima Perlingeiro
Médica Residente de Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Caroline Scantamburlo Martins
Médica Residente do Serviço de Neurologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Claudia Stella Pereira Battaglia
Pneumologista Pediátrica. Professora Substituta do Departamento de Pediatria da Faculdade de Medicina da Universidade Federal do Rio de Janeiro (UFRJ).
Clemax Couto Sant’Anna Pneumologista Pediátrico do Serviço de Pneumologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Professor Titular do Departamento de Pediatria da Faculdade de Medicina da UFRJ.
Cristiane de Sá Ferreira Facio Médica Hematologista e Oncologista Pediátrica. Hematologista Pediátrica do Serviço de Medicina Transfusional do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Doutorado em Clínica Médica pela UFRJ.
Cristina Barroso Hofer Infectologista do Serviço de Doenças Infecciosas e Parasitárias do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Professora Titular do Departamento de Doenças Infecciosas e Parasitárias da Faculdade de Medicina da UFRJ. Doutora pela Universidade de Pittsburgh, EUA.
Daniel Bittencourt Aranha Médico Hematologista Pediátrico do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Danielle Nunes Forny
Médica Cirurgiã Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Débora Carvalho Grion Médica Residente de Psiquiatria da Universidade Federal do Rio de Janeiro (UFRJ).
Déborah Câmara Sciani Médica Cirurgiã Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Deborah de Melo Dayube Cruz
Reumatologista Pediátrica.
Residência em Reumatologia Pediátrica pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Desirée Louise Procópio Alves
Residência em Neurologia Pediátrica pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Dilene Francisco Constancio
Assistente Social do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Mestre em Serviço Social pelo Programa de Pós-graduação em Serviço Social da UFRJ.
Diogo Franco Vieira de Oliveira
Médico Cirurgião Plástico e Professor Associado de Cirurgia Plástica da Universidade Federal do Rio de Janeiro (UFRJ).
Edwarda Ciâncio Soares Silva
Médica Residente de Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Ekaterini Simões Goudouris
Médica do Serviço de Alergia e Imunologia do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Professora de Pediatria do Departamento de Pediatria da Faculdade de Medicina da UFRJ.
Evandro Prado
Chefe do Serviço de Alergia e Imunologia do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Professor do Departamento de Pediatria da Faculdade de Medicina da UFRJ.
Fernanda de Carvalho Zonis
Residência Médica em Pediatria pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica Residente do Serviço de Reumatologia Pediátrica do IPPMG/UFRJ.
Fernanda dos Santos Ururahy
Residência Médica em Pediatria pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Especializanda do Serviço de Endocrinologia Pediátrica do IPPMG/UFRJ.
Fernanda Ferreira Mendes Pereira Loja
Residência Médica em Pediatria pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Fernanda Maria Correia Ferreira Lemos
Professora de Cardiologia Pediátrica do Departamento de Pediatria da Faculdade de Medicina da Universidade Federal do Rio de Janeiro (UFRJ).
Fernanda Pinto Mariz
Serviço de Alergia e Imunologia do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Professora Associada do Departamento de Pediatria da Faculdade de Medicina da UFRJ.
Membro do Departamento Científico de Imunodeficiências da Associação Brasileira de Alergia e Imunopatologia (Asbai) e da Comissão de Imunodeficiências Primárias da Asbai do Rio de Janeiro (Asbai-RJ).
Fernanda Queiroz Maciel
Residência Médica em Infectologia Pediátrica pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Fernanda Teixeira de Paiva Viegas
Médica Pediatra da Emergência do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica da Rotina da Unidade de Internação Pediátrica do Complexo Hospitalar de Niterói, RJ.
Flávia Nardes dos Santos
Neurologista Infantil do Ambulatório de Doenças Neuromusculares do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Professora Adjunta do Departamento de Pediatria da Faculdade de Medicina da UFRJ.
Coordenadora da Especialização em Neurologia Infantil do IPPMG/UFRJ.
Doutora em Doenças Neuromusculares pela UFRJ.
Flavio Reis Neves
Cardiologista Pediátrico.
Médico do Serviço de Cardiologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Flavio Sztajnbok
Reumatologista Pediátrico do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Professor Adjunto do Departamento de Pediatria da Faculdade de Medicina da UFRJ.
Responsável pelo Setor de Reumatologia Pediátrica do Núcleo de Estudos da Saúde do Adolescente (NESA) da Universidade do Estado do Rio de Janeiro (UERJ).
Franklin Prado Hernandez
Médico dos Serviços de Nefrologia Pediátrica e Emergência do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médico Pediatra da Prefeitura da Cidade do Rio de Janeiro.
Médico da Emergência Pediátrica do Hospital Quinta D’Or, Rio de Janeiro, RJ.
Gabriela Couto Perret Thomaz Mangia
Residência Médica em Pediatria pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Gabriela Pereira Diogo
Residência Médica em Pediatria pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica Residente do Serviço de Alergia e Imunologia do IPPMG/UFRJ.
Gabriella Queiroga Bairos de Castro
Residência Médica em Pediatria pelo Instituto de Pueri cultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Residência Médica em Clínica Médica pelo Hospital Federal Cardoso Fontes, RJ.
Giuliana Pucarelli Lebreiro Infectologista Pediátrica.
Médica do Serviço de Doenças Infecciosas e Parasitárias do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Giuseppe Pastura
Neurologista Pediátrico do Serviço de Neurologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Professor Associado do Departamento de Pediatria da Faculdade de Medicina da UFRJ.
Pós-doutorado em Transtorno de Déficit de Atenção e Hiperatividade (TDAH) pela Universität Würzburg, Alemanha.
Gustavo Abuassi
Residência Médica em Pediatria e em Alergia e Imunologia Pediátrica pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Professor Substituto do Departamento de Pediatria da Faculdade de Medicina da UFRJ.
Helena Freitas dos Santos Coelho Médica Residente de Alergia e Imunologia do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Hanid Fontes Gomes
Neurologista Pediátrica do Serviço de Neurologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro.
Mestre em Saúde Materno Infantil pelo IPPMG/UFRJ. Chefe do Serviço de Neurologia Infantil do Hospital Municipal Jesus, RJ.
Heloiza Helena Nunes da Silveira
Médica Pediatra do Serviço de Emergência Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Membro do Comitê de Reação a Medicamentos da Associação Brasileira de Alergia e Imunopatologia do Rio de Janeiro (Asbai-RJ).
Igor Dal’Rio Jasmim Silva Bastos
Médico Residente de Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Iolanda de Salles Fonseca Carvalho
Médica Psiquiatra da Infância e Adolescência do Hospital Universitário Gaffrée e Guinle, da Universidade Federal do Estado do Rio de Janeiro (UniRio).
Mestre em Saúde Coletiva pelo Instituto de Medicina Social da Universidade do Estado do Rio de Janeiro (UERJ).
Isabella Marcanth Barros da Silva
Médica Residente de Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Isla Aguiar Paiva
Médica Pediatra do Serviço de Emergência Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica Endocrinologista Pediátrica do IPPMG/UFRJ. Mestre em Endocrinologia pela UFRJ.
Ivonete Siviero
Coordenadora do Programa de Residência de Cirurgia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Professora Associada de Cirurgia Pediátrica do Departamento de Cirurgia da Faculdade de Medicina da UFRJ.
Joanna Rangel Peixoto Santos
Médica Residente de Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
João Lucas da Costa Soares Monteiro
Médico Residente de Reumatologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Jorge Luiz Luescher
Médico Pediatra do Serviço de Emergência Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Endocrinologista Pediátrico, Chefe do Ambulatório de Diabetes do IPPMG/UFRJ.
Júlia Dutra Rossetto
Médica Oftalmologista Pediátrica do Instituto de Pueri cultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Pós-doutoranda do Instituto Nacional de Saúde da Mulher, da Criança e do Adolescente Fernandes Figueira, da Fundação Oswaldo Cruz (Fiocruz).
Kaílly Dantas Fernandes Pereira
Médica Residente do Serviço de Alergia e Imunologia do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Karina de Ferran
Médica Endocrinologista Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Membro do Núcleo de Segurança do Paciente do IPPMG/ UFRJ.
Mestre em Endocrinologia pela UFRJ.
Karinne Condack Mafort Branco
Médica Endocrinologista Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Laiza Dias Perez
Médica Otorrinolaringologista do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Lana Corrêa Paschoal
Médica Residente de Neurologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Larissa Nascimento Cruz
Médica Residente de Hematologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Laura Santos Oliveira
Residência Médica em Pediatria pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Lenita de Melo Lima
Residência em Pneumologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Leticia Nabuco de Oliveira Madeira
Alergista e Imunologista Pediátrica.
Médica Pediatra do Serviço de Emergência Pediátrica e da Unidade de Pacientes Internados do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Mestre pelo Programa de Pós-graduação em Ciências Médicas da Universidade do Estado do Rio de Janeiro (UERJ).
Lucas Garcia Marcelino
Médico Residente de Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Ludimila Ribeiro Vieira
Médica Residente de Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Ludmila Nascimento Rodrigues Campos
Médica Pediatra da Rotina do Serviço de Emergência do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica do Ambulatório de Diabetes do IPPMG/UFRJ.
Luis Fernando Barros Dutra Santos
Reumatologista Pediátrico.
Residência Médica em Reumatologia Pediátrica pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Marcella Liz Romaro Schaustz
Residência Médica em Pediatria pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Marcia Angélica Bonilha Valladares
Médica Especialista em Gastrenterologia e Hepatologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Márcia Cristina Pereira de Oliveira Bomfim Chefe da Divisão Médica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica Pediatra do Serviço de Emergência do Hospital Municipal Souza Aguiar/Secretaria Municipal de Saúde (SMS), RJ.
Maria Carolina de Pinho Porto
Médica Pediatra do Serviço de Emergência do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Área de Atuação em Nutrologia Pediátrica e Suporte Nutricional.
Maria de Fátima Bazhuni Pombo Sant’Anna Pneumologista Pediátrica.
Professora Titular de Pediatria da Universidade Federal Fluminense (UFF).
Professora Associada de Pediatria da Faculdade de Medicina da Universidade Federal do Rio de Janeiro (UFRJ).
Maria do Socorro Costa da Silva
Médica Pediatra do Serviço de Emergência do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica Pediatra da Unidade de Pacientes Internados do IPPMG/UFRJ.
Mestrado Profissional em Saúde pela Universidade Gama Filho (UGF).
Maria Fernanda de Andrade Melo e Araujo Motta
Médica do Serviço de Alergia e Imunologia Pediátrica e Plantonista do Serviço de Emergência do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Maria Mariana Correa de Sá
Médica Residente de Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Mariana Fernandes Guimarães
Residência Médica em Pediatria pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica Residente em Cardiologia Pediátrica do Instituto Nacional de Cardiologia (INC), RJ.
Mariana Montenegro Banharo
Médica Residente de Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Mariana Sathler Pereira Dantas
Médica Pediatra.
Residência em Neurologia Pediátrica pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Mario José Ventura Marques
Médico Pediatra do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Mestre em Saúde Materno-Infantil pela Universidade de Londres.
Marlos Melo Martins
Coordenador Médico do Serviço de Neurologia Pediátrica e da Residência em Neurologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Doutor em Medicina pela UFRJ.
Marta Cristine Felix Rodrigues
Médica Pediatra do Serviço de Emergência do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica Reumatologista Pediátrica e Chefe do Serviço de Reumatologia Pediátrica do IPPMG/UFRJ.
Mayana Frotté da Costa
Residência Médica em Pediatria pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Micheline Abreu Rayol de Souza
Endocrinologista Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Mestre em Endocrinologia pela UFRJ.
Michely Alexandrino de Souza Pinheiro Médica Pediatra.
Médica Residente em Pneumologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Milena Marinho da Costa Lima Peixoto Residência Médica em Pediatria pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Mônica de Araujo Moretzsohn
Médica do Serviço de Nutrologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ), com Atuação em Nutrologia Pediátrica e Suporte Nutricional.
Monick Goecking Cardoso Vieira
Médica Oftalmologista Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Nadine Ninho Campos Médica Pediatra. Residência Médica em Hematologia Pediátrica pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Natalia Antelo Machado de Oliveira Residência Médica em Pediatria pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Nathalie Jeanne Magioli Bravo-valenzuela Professora Adjunta de Cardiologia Pediátrica da Faculdade de Medicina da Universidade Federal do Rio de Janeiro (UFRJ).
Nicolle Nery Leão
Médica Residente em Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Paloma Vieira Pires
Médica Residente em Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Patricia de Mattos Guttmann Médica Infectologista Pediátrica do Serviço de Doenças Infecciosas e Parasitárias do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Patricia Olga Souza Sergio
Chefe do Serviço de Medicina Transfusional do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica Hematologista Pediátrica do Centro de Referência para Doença Falciforme.
Paula Silva Ramos
Residência Médica em Pediatria pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Médica Residente do Serviço de Gastroenterologia Pediátrica do IPPMG/UFRJ.
Pedro Henrique Costa de Moraes
Médico Residente em Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Regina Célia Mendes da Silva
Médica Pediatra do Serviço de Emergência Pediátrica e da Unidade de Pacientes Externos do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Regina Cláudia Silva da Rocha
Residência em Infectologia Pediátrica pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Renata Beatriz Boechat Quadros Médica Pediatra.
Residência Médica em Neurologia Pediátrica pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Renata Escosteguy Medronho
Médica Residente em Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Renata Souza Pereira da Silva
Médica Hematologista pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Mestre em Medicina pela UFRJ.
Ricardo Mannato Bolelli
Médico Residente em Pediatria Geral do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Biomedical Sciences pela University of Westminster, Londres, Reino Unido.
Rosana Alves
Médica Pediatra do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Pós-doutorado em Ensino na Saúde pela Universidade Estadual de Campinas (Unicamp).
Rozana Gasparello de Almeida
Médica Pediatra do Serviço de Emergência do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Reumatologista Pediátrica do IPPMG/UFRJ e do Hospital Federal Cardoso Fontes, Rio de Janeiro, RJ.
Mestre em Saúde da Criança e da Mulher pelo Instituto Fernandes Figueira – Fundação Oswaldo Cruz (Fiocruz).
Sheila Knupp Feitosa de Oliveira
Reumatologista Pediátrica.
Professora Titular de Pediatria da Faculdade de Medicina da Universidade Federal do Rio de Janeiro (UFRJ).
Sibelle Nogueira Buonora
Médica Pediatra do Serviço de Emergência e da Unidade de Pacientes Internados do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Sidnei Ferreira
Médico e Professor Associado do Setor de Pneumologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Silvio da Rocha Carvalho Chefe do Serviço de Gastrenterologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Professor Assistente de Pediatria da Universidade Federal do Estado do Rio de Janeiro (UniRio).
Simone Saintive Barbosa
Médica Dermatologista Pediátrica e Chefe do Serviço de Dermatologia Pediátrica do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Susan Meri Barros Jesus Pereira
Médica Pediatra do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Sylvia Maria Porto Pereira
Médica Pediatra do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Pós-doutorado em Saúde Coletiva pelo Instituto de Medicina Social da Universidade do Estado do Rio de Janeiro (UERJ).
Telma Galvão de Assis Gazelle
Enfermeira Coordenadora do Núcleo de Segurança do Paciente do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Mestre em Enfermagem pela Escola de Enfermagem Anna Nery (EEAN)/UFRJ.
Tereza Sigaud Soares Palmeira
Médica Pediatra do Serviço de Emergência e da Unidade de Pacientes Externos do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Mestre na Área da Saúde da Criança e do Adolescente pela UFRJ.
Thaís Dias Ramos Médica Pediatra.
Residência Médica em Hematologia Pediátrica pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Thalita Fernandes de Abreu
Médica Infectologista Pediátrica do Serviço de Doenças Infecciosas e Parasitárias do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Professora Associada de Pediatria da Faculdade de Medicina da UFRJ.
Thiago Dias Anachoreta Residência Médica em Infectologia Pediátrica pelo Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ).
Dedicatórias
Dedico esta obra aos meus pais (Martha e Luiz Carlos), ao meu amado filho Daniel, ao meu es poso Carlos, ao meu tio Mario, minha irmã Debora e sobrinho-afilhado Guilherme.
Adriana Rodrigues Fonseca
Aos meus amados pais, Roberto Aires (in memoriam) e Vera Lucia Tschoepke Aires, irmãos (Ro berto Tschoepke Aires e Suzana Tschoepke Aires), marido Cristiano e filhas Helena e Beatriz de dico esta obra. Meus pais, com ternura, competência, sensibilidade e muito amor, me ensinaram, genuinamente, o significado de ser médico.
Mariana Tschoepke Aires
Dedico ao meu marido, Fábio Henrique, e aos meus filhos, João Pedro e Gabriel, por todo amor e carinho que recebi durante a elaboração desta obra. Também quero homenagear meus pais, Francisco e Maria das Graças, e minha avó Niusa (in memoriam), por estarem sempre ao meu lado, em todas as minhas escolhas.
Rafaela Baroni Aurilio
Agradecimentos
Aos nossos pais pelo amor incondicional, pelo exemplo de competência e profissionalismo, pelo apoio e incentivo permanentes, sobretudo nos momentos mais difíceis.
Aos nossos amados filhos (Daniel Fonseca, Helena T. Aires Costa, Beatriz T. Aires Costa, Ga briel Aurilio e João Pedro Aurilio) por nos mostrarem a mais pura beleza, o melhor lado da vida e darem sentido a tudo que fazemos.
Aos nossos cônjuges (Carlos Nascimento – Adriana Rodrigues Fonseca, Rosemberg Cristiano Costa – Mariana Aires e Fabio Henrique – Rafaela Baroni Aurilio), pela compreensão, apoio e pela paciência inesgotável durante a intensa jornada de organização desta obra.
Agradecemos mutuamente pela parceria, suporte, compreensão e comprometimento do trio Adriana Fonseca-Rafaela Aurilio-Mariana Aires. Passamos por momentos muito difíceis e desafia dores, mas cada uma, com suas características e habilidades complementares, soube contornar todos os percalços e resolver os problemas que iam surgindo ao longo da jornada. Saímos mais fortalecidas, reforçando o valor da amizade, respeito e dedicação.
Aos nossos eternos mestres, médicos e professores do Instituto de Puericultura e Pediatria Martagão Gesteira da Universidade Federal do Rio de Janeiro (IPPMG/UFRJ), por compartilharem seus vastos conhecimentos e pelo estímulo ao melhor cuidado aos nossos pequenos pacientes, ensino e pesquisa, em especial: Dr. Cesar Bevilacqua, Dra. Sylvia Regina de Souza Moraes, Dra. Celia Regina Paredes, Dra. Susan Meri, Dra. Lucia Evangelista, Professor Carlos Eduardo Schettino, Professor Hélio Rocha, Professores Roberto Aires e Vera Aires, Professor Clemax Couto Sant’Anna e Maria de Fátima Bazhuni Pombo Sant’Anna e Professores Luiz Afonso Mariz e Claudia Najar.
Aos residentes de Pediatria Geral do terceiro ano de 2021 do IPPMG/UFRJ, pelo incentivo para que a ideia deste livro, que representa o serviço de Emergência Pediátrica, fosse levada adiante.
A todos os colaboradores desta grande obra: médicos, professores, médicos residentes de Pediatria Geral e Áreas de Atuação Pediátricas, e equipe multiprofissional.
Organizadoras
As
Apresentação
Não por acaso, o serviço de Emergência de um hospital representa um excelente campo de ensino, não apenas para os estudantes de graduação em Medicina e residentes, mas também para todos os profissionais da saúde que atuam na assistência. No serviço de Emergência, todos têm um importante papel, desde o profissional que recebe o paciente na porta de entrada até o médico que, ao atendê-lo prontamente, pode salvar sua vida.
A ciência progride, e os cuidados com a saúde rapidamente se aperfeiçoam, novas doenças surgem, novos medicamentos são lançados, e exames complementares que ajudam no raciocí nio médico são sistematicamente aprimorados. Era necessário, portanto, que essa área tão im portante também fosse atualizada. O incentivo dos residentes de Pediatria do terceiro ano de 2021 do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG) representou a força motriz para que a ideia fosse levada adiante, e formou-se, então, um grupo comprometido com a tarefa, visando à elaboração de rotinas para o atendimento de emergência no Instituto. A ideia ganhou corpo e o excelente material foi transformado no livro aqui apresentado, com conteúdo conciso de fácil leitura e fluxogramas contendo orientação sobre diversas condições abordadas nas emergências pediátricas.
A elaboração desta obra envolveu a colaboração de 125 autores, em sua maioria do IPPMG/ Universidade Federal do Rio de Janeiro (UFRJ), dentre médicos residentes de Pediatria Geral e Áreas de Atuação Pediátricas, médicos pediatras e subespecialistas pediátricos, professores do Departamento de Pediatria da UFRJ e membros da equipe multiprofissional.
Esta obra inclui 80 capítulos, distribuídos em 14 seções que versam sobre a abordagem de di versas condições pediátricas, por diferentes especialidades pediátricas, em situações de urgência e emergência, incluindo: Emergência Geral, Alergia e Imunologia, Cardiologia, Cirurgia Pediátrica, Endocrinologia e Nutrologia, Gastrenterologia, Hematologia e Hemoterapia, Infectologia, Nefro logia, Neurologia e Psiquiatria, Oftalmologia, Otorrinolaringologia, Pneumologia e Reumatologia.
Nossos mais sinceros agradecimentos a todos que colaboraram para que este livro pudesse ser elaborado e publicado, em texto acessível e útil a serviços de emergência em todo o país.
As Organizadoras
Prefácio
Ao receber o convite das organizadoras deste livro para escrever o prefácio me senti extrema mente honrada pela generosa homenagem, não apenas a mim, mas aos outros editores do livro de Emergências Pediátricas do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG): Cesar Correa Bevilacqua, Marcia Ferreira Fernandes, Analucia Mendes da Costa e Marta Cristine Felix Rodrigues.
As emergências e urgências pediátricas são frequentes, muitas vezes quadros complexos e graves que demandam ações rápidas e efetivas, tomadas em ambientes ruidosos, tensos e mo vimentados. A experiência, a boa formação e o acesso a fontes de informação objetivas, sintéti cas e confiáveis são decisivos no bom desempenho dos profissionais.
Este livro, elaborado por especialistas com larga experiência nas temáticas abordadas, tem o grande mérito de fornecer as informações necessárias a um atendimento de qualidade aos pa cientes que procuram os serviços pediátricos.
A emergência do IPPMG foi inaugurada em 1986 e representou um marco para a instituição sob diversos aspectos: funcionamento em tempo integral de diversos setores relacionados a as sistência, mudança do perfil de pacientes e patologias, novas experiências nas relações entre profissionais no IPPMG. O serviço passou a ocupar um papel diferenciado nas ações integradas de saúde atendendo desde os quadros mais simples até aqueles de maior complexidade, ocor ridos em pacientes com doenças crônicas e raras.
Este novo compêndio, fruto do desejo de compartilhar o conhecimento e a experiência acu mulados nestes muitos anos, certamente fará parte da vida daqueles que militam na área da saúde da criança por sua abrangência, clareza e objetividade. Sem dúvida, este livro está fadado a ser o companheiro de estudantes, médicos de diversas especialidades e especialmente pedia tras em suas jornadas de trabalho.
Sylvia Regina de Souza Moraes
Graduada em Medicina pela Universidade do Estado do Rio de Janeiro (Uerj). Residência Médica em Pediatria pelo Instituto de Puericultura e Pediatria Martagão Gesteira, da Universidade Federal do Rio de Janeiro (IPPMG/UFRJ).
Mestre em Clínica Médica – Área de Concentração em Pediatria/UFRJ. Doutora em Clínica Médica – Área de Concentração Epidemiologia Clínica/UFRJ. Chefe do Setor de Emergência do IPPMG/UFRJ no período de 1988 até 1994. Professora Assistente do Componente de Pediatria e Puericultura da Faculdade de Medicina de Campos (FMC), Campos dos Goytacazes – RJ.
Goudouris
Sumário 1 Classificação de Risco 3 Beatriz Daflon Duarte Coelho de Almeida Isabella Marcanth Barros da Silva Márcia Cristina Pereira de Oliveira Bomfim Rosana Alves 2 Segurança do Paciente 9 Rosana Alves Telma Galvão de Assis Gazelle Camille Petruccio Urago Brandão Karina de Ferran 3 Reanimação Cardiopulmonar em Pediatria 15 Ariane Nunes Haffner Edwarda Ciâncio Soares Silva Rafaela Baroni Aurilio Tereza Sigaud Soares Palmeira 4 Desidratação 22 Igor Dal’Rio Jasmim Silva Bastos Bruna Balbina de Melo e Silva Maria Carolina de Pinho Porto Carla Cristiane Dall’Olio 5 Injúrias não Intencionais 28 Joanna Rangel Peixoto Santos Ludimila Ribeiro Vieira Rosana Alves Sylvia Maria Porto Pereira 6 Maus tratos na Infância 34 Camila Macedo Botelho Ana Lúcia Ferreira Aldinélia Christina Silva Pinheiro Mario José Ventura Marques Dilene Francisco Constancio 7 Intoxicações Exógenas 40 Lucas Garcia Marcelino Paloma Vieira Pires Susan Meri Barros Jesus Pereira Leticia Nabuco de Oliveira Madeira 8 Afogamento 44 Sylvia Maria Porto Pereira Rosana Alves Joanna Rangel Peixoto Santos Ludimila Ribeiro Vieira 9 Sufocação 49 Ludimila Ribeiro Vieira Joanna Rangel Peixoto Santos Rosana Alves Sylvia Maria Porto Pereira 10 Mordeduras Humanas e de Animais 53 Renata Escosteguy Medronho Nicolle Nery Leão Ana Cristina Cisne Frota Fernanda Teixeira de Paiva Viegas 11 Acidentes com Animais Peçonhentos 58 Nicolle Nery Leão Renata Escosteguy Medronho Ana Cristina Cisne Frota Fernanda Teixeira de Paiva Viegas 12 Exposição Acidental a Materiais Biológicos 66 Giuliana Pucarelli Lebreiro Thalita Fernandes de Abreu Ana Cristina Cisne Frota Cristina Barroso Hofer Parte I Emergência Geral 13 Exacerbação de Asma 75 Ana Luiza Franco Scholte Carla Cristiane Dall’Olio Ana Alice Amaral Ibiapina Parente Heloiza Helena Nunes da Silveira 14 Urticária e Angioedema 78 Laura Santos Oliveira Maria Fernanda de Andrade Melo e Araujo Motta Ekaterini Simões Goudouris Evandro Prado 15 Anafilaxia 82 Laura Santos Oliveira Maria Fernanda de Andrade Melo e Araujo Motta Ekaterini Simões
16 Infecção no Paciente com Erro Inato da Imunidade 87 Ana Carolina Lima de Carvalho Helena Freitas dos Santos Coelho Camila Koeler Lira Fernanda Pinto Mariz 17 Reações Dermatológicas Graves a Medicamentos 92 Kaílly Dantas Fernandes Pereira Gustavo Abuassi Heloiza Helena Nunes da Silveira Simone Saintive Barbosa Parte II Alergia e Imunologia 18 Dor Torácica 101 Mayana Frotté da Costa Nathalie Jeanne Magioli Bravo‑valenzuela Maria do Socorro Costa da Silva 19 Insuficiência Cardíaca Aguda 104 Flavio Reis Neves Mariana Fernandes Guimarães Nathalie Jeanne Magioli Bravo‑valenzuela Adriana Cristina da Luz Lopes 20 Crise Hipercianótica 107 Nathalie Jeanne Magioli Bravo‑valenzuela Mariana Fernandes Guimarães Adriana Cristina da Luz Lopes Flavio Reis Neves 21 Taquicardias 110 Mariana Fernandes Guimarães Nathalie Jeanne Magioli Bravo‑valenzuela Adriana Cristina da Luz Lopes Flavio Reis Neves 22 Miocardite 113 Fernanda Maria Correia Ferreira Lemos Nathalie Jeanne Magioli Bravo‑valenzuela Flavio Reis Neves Pedro Henrique Costa de Moraes Parte III Cardiologia
26 Insuficiência Adrenal Crônica e Crise Adrenal 145 Isla Aguiar Paiva Ana Luiza Franco Scholte Micheline Abreu Rayol de Souza 27 Hipoglicemia 148 Karinne Condack Mafort Branco Ana Luiza Franco Scholte Fernanda dos Santos Ururahy Karina de Ferran 28 Cetoacidose Diabética 153 Natalia Antelo Machado de Oliveira Isla Aguiar Paiva Ludmila Nascimento Rodrigues Campos Jorge Luiz Luescher 29 Doenças Metabólicas Hereditárias 157 Gabriella Queiroga Bairos de Castro Maria Carolina de Pinho Porto Mônica de Araujo Moretzsohn 30 Distúrbios Hidreletrolíticos 162 Gabriella Queiroga Bairos de Castro Maria Carolina de Pinho Porto Mônica de Araujo Moretzsohn 31 Distúrbios Ácido-básicos 170 Gabriella Queiroga Bairos de Castro Maria Carolina de Pinho Porto Mônica de Araujo Moretzsohn Parte V Endocrinologia e Nutrologia 32 Hemorragia Digestiva Aguda 177 Paula Silva Ramos Mariana Tschoepke Aires Silvio da Rocha Carvalho 33 Dor Abdominal Aguda 182 Silvio da Rocha Carvalho Paula Silva Ramos Mariana Tschoepke Aires 34 Gastrenterite Aguda 187 Mariana Tschoepke Aires Paula Silva Ramos Silvio da Rocha Carvalho 35 Insuficiência Hepática Aguda 191 Marcia Angélica Bonilha Valladares 36 Doença Inflamatória Intestinal 196 Bianca Louzano Meirelles Gomes Silvio da Rocha Carvalho Mariana Tschoepke Aires Parte VI Gastrenterologia 37 Neutropenia Febril 203 Marcella Liz Romaro Schaustz Camila Koeler Lira Renata Souza Pereira da Silva 38 Síndrome de Lise Tumoral 207 Renata Souza Pereira da Silva Marcella Liz Romaro Schaustz Camila Koeler Lira 39 Complicações Agudas da Doença Falciforme 211 Mayana Frotté da Costa Patricia Olga Souza Sergio Cristiane de Sá Ferreira Facio 40 Reações Transfusionais 218 Patricia Olga Souza Sergio Cristiane de Sá Ferreira Facio 41 Trombocitopenia Imune Primária 223 Thaís Dias Ramos Nadine Ninho Campos Larissa Nascimento Cruz Daniel Bittencourt Aranha Parte VII Hematologia e Hemoterapia 42 Sepse e Choque Séptico 231 Ana Flavia da Costa Dalla Martha Sibelle Nogueira Buonora Thalita Fernandes de Abreu 43 Febre sem Sinais de Localização 236 Sibelle Nogueira Buonora Ana Flavia da Costa Dalla Martha Thalita Fernandes de Abreu 44 Infecção do Trato Urinário 242 Fernanda Queiroz Maciel Maria do Socorro Costa da Silva Regina Cláudia Silva da Rocha Thalita Fernandes de Abreu 45 Linfonodomegalia 247 Fernanda dos Santos Ururahy Ana Cristina Cisne Frota Analucia Mendes da Costa 46 Meningoencefalite 251 Fernanda dos Santos Ururahy Ana Cristina Cisne Frota Analucia Mendes da Costa 47 Doenças Exantemáticas Febris Agudas e Arboviroses 257 Laura Santos Oliveira Cristina Barroso Hofer 48 Piodermite e Celulite 265 Simone Saintive Barbosa Fernanda dos Santos Ururahy Ana Cristina Cisne Frota Analucia Mendes da Costa 49 Artrite Séptica e Osteomielite Aguda 269 Thiago Dias Anachoreta Fernanda Queiroz Maciel Patricia de Mattos Guttmann Cristina Barroso Hofer 50 Infecção pelo SARS-CoV-2 (Covid 19) 274 Ana Cristina Cisne Frota Regina Cláudia Silva da Rocha Giuliana Pucarelli Lebreiro Thiago Dias Anachoreta Parte VIII Infectologia 23 Abdome Agudo 121 Fernanda Ferreira Mendes Pereira Loja Leticia Nabuco de Oliveira Madeira Ivonete Siviero 24 Escroto Agudo 130 Fernanda Ferreira Mendes Pereira Loja Leticia Nabuco de Oliveira Madeira Ivonete Siviero 25 Queimaduras 134 Danielle Nunes Forny André Lima da Cunha Diogo Franco Vieira de Oliveira Déborah Câmara Sciani Parte IV Cirurgia
51 Síndrome Nefrítica 283 Franklin Prado Hernandez Gabriela Couto Perret Thomaz Mangia Arnauld Kaufman 52 Síndrome Nefrótica 285 Gabriela Couto Perret Thomaz Mangia Franklin Prado Hernandez Arnauld Kaufman 53 Urgências e Emergências Hipertensivas 288 Arnauld Kaufman Gabriela Couto Perret Thomaz Mangia Franklin Prado Hernandez 54 Lesão Renal Aguda 291 Mariana Montenegro Banharo Ricardo Mannato Bolelli Franklin Prado Hernandez Arnauld Kaufman 55 Síndrome Hemolítico urêmica 296 Maria Mariana Correa de Sá Carolina Pereira Lima Perlingeiro Franklin Prado Hernandez Arnauld Kaufman Parte Ix Nefrologia 56 Traumatismo Cranioencefálico 303 Milena Marinho da Costa Lima Peixoto Marlos Melo Martins 57 Crises Convulsivas e Status Epilepticus 308 Milena Marinho da Costa Lima Peixoto Marlos Melo Martins 58 Acidente Vascular Encefálico 313 Mariana Sathler Pereira Dantas Hanid Fontes Gomes Marlos Melo Martins 59 Doenças Desmielinizantes 318 Renata Beatriz Boechat Quadros Hanid Fontes Gomes Marlos Melo Martins 60 Hipertensão Intracraniana 322 Desirée Louise Procópio Alves Flávia Nardes dos Santos 61 Ataxia Aguda 327 Audrey Soares Reiter Giuseppe Pastura 62 Síndrome de Guillain-Barré 332 Caroline Scantamburlo Martins Lana Corrêa Paschoal Aline Chacon Pereira Marlos Melo Martins 63 Emergências Psiquiátricas 337 Iolanda de Salles Fonseca Carvalho Débora Carvalho Grion 64 Crise Suicida 344 Débora Carvalho Grion Iolanda de Salles Fonseca Carvalho Parte x Neurologia e Psiquiatria 65 Olho Vermelho 353 Júlia Dutra Rossetto Monick Goecking Cardoso Vieira 66 Celulite Orbitária Pré septal e Pós septal 360 Monick Goecking Cardoso Vieira Júlia Dutra Rossetto 67 Hordéolo e Calázio 366 Monick Goecking Cardoso Vieira Júlia Dutra Rossetto 68 Neurite Óptica 371 Júlia Dutra Rossetto Monick Goecking Cardoso Vieira Parte xI Oftalmologia 69 Faringoamigdalites 377 Gabriela Pereira Diogo Ana Cristina Cisne Frota 70 Otite Média Aguda 381 Fernanda Ferreira Mendes Pereira Loja Laiza Dias Perez Leticia Nabuco de Oliveira Madeira Parte xII Otorrinolaringologia 71 Síndrome do Crupe 387 Gabriela Pereira Diogo Rafaela Baroni Aurilio Ana Alice Amaral Ibiapina Parente Regina Célia Mendes da Silva 72 Bronquiolite Viral Aguda 390 Ana Luiza Franco Scholte Carla Cristiane Dall’Olio Ana Alice Amaral Ibiapina Parente Heloiza Helena Nunes da Silveira 73 Pneumonias Adquiridas na Comunidade Não Complicadas 393 Ana Alice Amaral Ibiapina Parente Gabriela Pereira Diogo Rafaela Baroni Aurilio 74 Pneumonias Adquiridas na Comunidade Complicadas 397 Lenita de Melo Lima Gabriela Pereira Diogo Maria de Fátima Bazhuni Pombo Sant’Anna Sidnei Ferreira 75 Tuberculose 401 Claudia Stella Pereira Battaglia Michely Alexandrino de Souza Pinheiro Ana Alice Amaral Ibiapina Parente Clemax Couto Sant’Anna Parte xIII Pneumologia 76 Febre Reumática 407 Deborah de Melo Dayube Cruz Flavio Sztajnbok Marta Cristine Felix Rodrigues Rozana Gasparello de Almeida 77 Vasculite por Imunoglobulina A 411 Luis Fernando Barros Dutra Santos Marta Cristine Felix Rodrigues Flavio Sztajnbok Rozana Gasparello de Almeida 78 Doença de Kawasaki 415 Marta Cristine Felix Rodrigues Fernanda de Carvalho Zonis Flavio Sztajnbok Adriana Rodrigues Fonseca 79 Síndrome Inflamatória Multissistêmica Pediátrica Associada ao SARS-CoV-2 (SIM P ou MIS C) 418 João Lucas da Costa Soares Monteiro Marta Cristine Felix Rodrigues Flavio Sztajnbok Sheila Knupp Feitosa de Oliveira 80 Síndrome de Ativação Macrofágica 423 Fernanda de Carvalho Zonis Adriana Rodrigues Fonseca Flavio Sztajnbok Marta Cristine Felix Rodrigues Parte xIV Reumatologia
CAPÍTULOS Emergência Geral Parte I 1 Classificação de Risco, 3 2 Segurança do Paciente, 9 3 Reanimação Cardiopulmonar em Pediatria, 15 4 Desidratação, 22 5 Injúrias não Intencionais, 28 6 Maus-tratos na Infância, 34 7 Intoxicações Exógenas, 40 8 Afogamento, 44 9 Sufocação, 49 10 Mordeduras Humanas e de Animais, 53 11 Acidentes com Animais Peçonhentos, 58 12 Exposição Acidental a Materiais Biológicos, 66 Emergência Geral
Segurança do Paciente
Conceito
A Organização Mundial da Saúde (OMS) define segu rança do paciente como a “redução do risco de danos desnecessários, associado ao cuidado de saúde, a um mínimo aceitável”, cujo objetivo é reduzir a ocorrência de incidentes, mesmo que não causem dano ao paciente.1
A segurança do paciente é amplamente discutida em diversos países em razão da preocupação com os danos causados por falhas ou violações no processo de assis tência à saúde que atingem os pacientes e suas famílias. No Brasil, este cenário não é diferente e a percepção da magnitude do problema, diante da mensuração da ocor rência desses incidentes, contribuiu para a formulação de políticas públicas com a criação do Programa Nacional de Segurança do Paciente.1
Desenvolvidos pela Classificação Internacional de Segurança do Paciente (ICPS; do inglês, International Classification for Patient Safety) e traduzidos para o por tuguês pelo Centro Colaborador para a Qualidade do Cui dado e a Segurança do Paciente (PROQUALIS), os prin cipais conceitos encontram se na Tabela 2.1.1
2.1
Epidemiologia
Os erros em emergência pediátrica podem ser causa dos por vários fatores, incluindo a identificação incorreta do paciente, a falta de experiência da equipe de saúde em lidar com crianças e desafios na execução de proce dimentos e no cálculo de doses de medicamentos na população pediátrica.2 Outras fontes de erro são as co municações irregulares e/ou incompletas que ocorrem na passagem de plantão e entre a equipe de saúde e o paciente e/ou seus familiares. São também importantes os erros de diagnóstico e aqueles provocados pela pre cária estrutura, como ausência ou mau funcionamento de equipamentos.2
No Brasil, no período de 2014 a 2016, um estudo so bre notificações de eventos adversos relacionados com a assistência à saúde que resultaram em óbitos no Brasil evidenciou que 16,1% das notificações ocorreram no se tor de Emergência e que 11,5% dos pacientes que sofre ram o dano eram crianças e adolescentes. A estimativa é que ocorram mais de 220 mil mortes por ano, no Brasil, por eventos adversos evitáveis, com base no volume de
conceitos‑chave sobre segurança do paciente
Dano Comprometimento da estrutura ou função do corpo e/ou qualquer efeito dele oriundo, incluindo se doenças, lesão, sofrimento, morte, incapacidade ou disfunção, podendo, assim, ser físico, social ou psicológico
Risco risco é a probabilidade de o dano ocorrer
Incidente evento ou circunstância que poderia ter resultado, ou resultou, em dano desnecessário ao paciente
Circunstância notificável
Incidente com potencial dano ou lesão (p. ex., desfibrilador descarregado que não foi necessário ao paciente)
Near miss Incidente que não atingiu o paciente (p. ex., medicamento dispensado para o paciente incorreto, mas não administrado)
Incidente sem dano ou lesão
Incidente que atingiu o paciente, mas não causou dano (p. ex., medicamento dispensado para o paciente incorreto, administrado, mas sem repercussão clínica)
Evento adverso Incidente que resulta em dano ao paciente (p. ex., medicamento dispensado para o paciente incorreto, administrado gerando reação anafilática)
Erro Falha em executar um plano de ação como pretendido ou a aplicação de um plano incorreto. Pode ocorrer por fazer a coisa errada (erro de ação) ou por falhar em fazer a coisa certa (erro de omissão) na fase de planejamento ou na fase de execução
Ca P ítulo 2
rosana
alves telma Galvão de assis Gazelle Camille Petruccio urago Brandão Karina
de Ferran
Tabela
Alguns
Fonte: adaptada de Brasil, 2014.1
Urgências e Emergências Pediátricas
Antes e após as refeições.
Antes do preparo de alimentos.
Antes do preparo e manipulação de medicamentos.
Antes e após o contato com paciente em isolamento.
Após várias aplicações consecutivas de álcool gel.
Após a remoção de luvas.
Segurança na prescrição, uso e administração de medicamentos
Os processos críticos na segurança da prescrição, uso e administração de medicamentos envolvem:6
Legibilidade da prescrição.
Uso de abreviações na prescrição e etiquetas.
Prescrição de medicamentos com nomes seme lhantes.
Fluxo de separação, identificação e dispensação de medicamentos.
Preparo e administração de medicamentos e reações adversas.
Identificação do paciente ao qual se destinam.
A prescrição médica deve ser baseada em protoco los, preferencialmente dentro do rol de medicamentos padronizados da instituição, conter a identificação com pleta e correta do paciente, bem como a identificação do estabelecimento de atendimento. Idealmente deve ser digitada ou feita via sistema informatizado e, se for manuscrita, ter a legibilidade da informação garantida.
A instituição deve estabelecer procedimentos de segu rança específicos para a prescrição de medicamentos com som/escrita ou aparência semelhantes. Deve se evitar o uso de abreviaturas/símbolos e garantir a clareza da descrição do princípio ativo e da dosagem. O uso de prescrições verbais deve ser exclusivo para os casos de emergência e deve se definir um procedimento seguro de realização e registro delas.6
O Instituto de Puericultura e Pediatria Martagão Ges teira da Universidade Federal do Rio de Janeiro (IPPMG/ UFRJ) adota uma ferramenta eletrônica chamada prescri ção de urgência, na qual o médico preenche apenas o nome completo, data de nascimento, número do pron tuário, peso e estatura da criança e o programa automa ticamente calcula a dose dos medicamentos presentes nessa prescrição. Esta contém aminas, sedativos e anticon vulsivantes mais frequentemente utilizados em situações de emergência, e o uso da ferramenta diminui o risco de falha humana no cálculo das doses dos medicamentos em um cenário crítico. Essa prescrição é mantida durante toda a internação do paciente, para uso caso necessário.
A prescrição deve ter o nome do medicamento, con centração, forma farmacêutica, dose, posologia, via de administração, orientação de uso, diluente, volume e ve locidade de infusão, quando couber.6
Os medicamentos de alto risco ou de alta vigilância devem ter a guarda restrita, o uso de prescrição padro nizada e a dupla verificação no momento do preparo e da administração.6 Como exemplos de medicamentos
no Dia a Dia 12
Após
tocar superfícies próximas ao paciente Após tocar o paciente Antes de tocar o paciente Após risco de exposição a fluidos corporais Antes de realizar procedimento limpo/asséptico Figura 2.1 os cinco momentos para a higienização das mãos Fonte: adaptada de anvisa, 2017.7
Sufocação
Conceito
A sufocação acontece quando há obstrução das vias res piratórias, seja por brinquedos, alimentos pequenos, ob jetos macios e até mesmo conteúdo gástrico.1,2
No Brasil, a sufocação é a principal causa de morte por injúrias não intencionais (INI) em menores de 1 ano de idade e a terceira em menores de 10 anos de idade, atrás de afogamento e acidentes de trânsito.1,2 De acordo com o Ministério da Saúde (MS), 791 crianças de até 14 anos de idade morreram vítimas de sufocação no Brasil em 2018. Deste total, 600 eram menores de 1 ano de idade. Comparando com 2018, o número de óbitos por INI recuou 4,6%, mas houve um incremento de 1,3% nos óbitos por sufocação em 2020, pelo segundo ano consecutivo (incremento de 1,8% em 2019).1
O maior número de mortes de crianças e adolescentes de zero a 14 anos de idade atribuídas a INI envolvendo sufocação ou engasgamento ocorre por:1
Aspiração ou ingestão de alimentos ou pequenos objetos causando obstrução do trato respiratório ou obstrução de vias aéreas superiores por corpo estra nho (OVACE).
Aspiração de conteúdo gástrico, com asfixia ou sufo cação causada por vômito ou alimento regurgitado – mais comum em bebês, sufocação por líquidos.
“Risco não especificado à respiração”, que se refere à asfixia “sem outra especificação”, quando não existe informação que possibilite a especificação, segundo a Classificação Internacional de Doenças (CID).
Diagnóstico e abordagem
Aspiração de corpo estranho (ACE) ou obstrução de vias aéreas superiores por corpo estranho
Suspeitar de OVACE em qualquer criança previamente bem, com um início repentino de dificuldade respira tória associada a tosse, engasgo, estridor ou sibilân cia. Em bebês e crianças, a maioria dos episódios de engasgo ocorre durante a alimentação ou enquanto brinca. 2
Abordagem pré-hospitalar2
oBStrução ParCIal
Ao suspeitar de OVACE parcial ou obstrução leve, ou seja, a criança é capaz de emitir som – não intervir. Permita que a criança assuma uma posição de conforto e continue tentan do expelir o corpo estranho, incentivando-a a tossir enquanto fornece suporte emocional. Chame ajuda e espere a criança expelir o que a está obstruindo sozinha, tossindo. Caso ne cessário, administre O2 suplementar, quando a oximetria de pulso apresentar saturação de oxigênio (SatO2) inferior a 94.2
oBStrução total
Se suspeitar de obstrução total por corpo estranho, ou seja, a criança não emite nenhum som, é incapaz de tos sir e de respirar adequadamente ou apresenta sinal de angústia – o sinal universal de asfixia –, que é levar a(s) mão(s) ao pescoço, são indicadas as manobras a seguir.
CRIANÇA CONSCIENTE
Bebês menores de 1 ano (Figura 9.1)
Apoiar o bebê no braço, sobre a perna, de bruços com a cabeça mais abaixo que o corpo, tendo o cuidado de manter a boca do bebê aberta.
Dar cinco batidas com o “calcanhar” (regiões tenar e hipotenar) da mão no dorso do bebê, na região interescapular.
Virar o bebê com a barriga para cima, mantendo a inclinação original e a boca aberta, e iniciar cinco compressões torácicas no esterno, logo abaixo da linha intermamilar, com dois dedos.
Repetir esta manobra até o bebê expelir o objeto ou ele piorar e ficar inconsciente.
CrIaNçaS MaIoreS De 1 aNo
Está recomendada a manobra de Heimlich 2,3 (Figura 9.2), que consiste em:
Posicionar-se atrás da criança, avisando-a da ajuda, de pé ou ajoelhado, na dependência do tamanho da criança ou adolescente.
Abraçar a criança, posicionando as mãos entre o apêndice xifoide e a cicatriz umbilical. Uma das mãos deverá estar fechada com o polegar voltado para o abdome e a outra, por cima da primeira.
Ca P ítulo 9
ludimila ribeiro Vieira
Joanna rangel Peixoto Santos
rosana alves
Sylvia Maria Porto Pereira
Urgências e Emergências Pediátricas
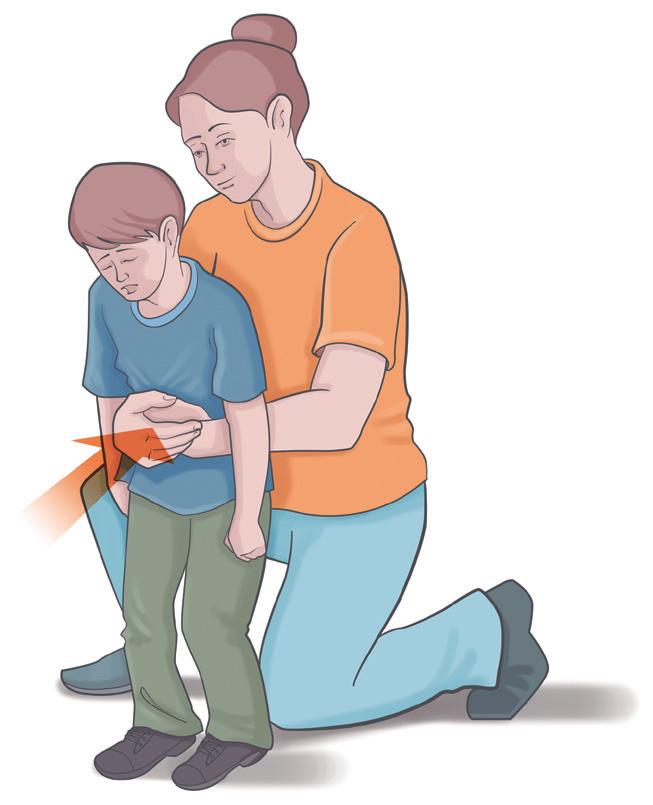
Fazer compressões abdominais com as mãos, para dentro e para cima, no formato da letra “j”.
Repetir o procedimento até expelir o objeto ou ficar inconsciente.
CRIANÇA INCONSCIENTE
Chamar por ajuda.
Deitar a criança no chão.
Iniciar reanimação cardiopulmonar (RCP), mesmo se a criança tiver pulso (consultar Capítulo 3, Reanimação Cardiopulmonar em Pediatria.)
Olhar dentro da boca, cada vez que a abrir para fazer respirações. Se um objeto que pode ser facilmente removido for visualizado, remova-o. Se não vir um objeto, continuar a RCP.2,3
Atenção: não fazer busca digital, às cegas, de objetos na boca da criança, o que pode piorar o quadro, pela possibilidade de empurrar mais o objeto para via aérea e/ou provocar traumatismos e sangramentos.2,3
Abordagem hospitalar
Algumas vezes, será necessário realizar as manobras anteriormente descritas, mesmo em ambiente hospita lar, pois acrianças e adolescentes ainda podem chegar à emergência conscientes, com as vias aéreas parcial mente obstruídas. Em situações mais críticas, com obs trução total, deve-se:4
Realizar a intubação orotraqueal (IOT).
Se, durante a laringoscopia, o corpo estranho for visualizado na cavidade oral ou estiver impactado na laringe, retirá-lo com pinça de Magill.
Este procedimento deverá ser realizado em situações de emergência mesmo por não endoscopistas. Se a desobstru ção não for possível, deve-se realizar uma cricotomia, cricoti reoidostomia por punção ou traqueotomia de emergência.4
Toda e qualquer vítima de OVACE, mesmo assintomá tica por ter expelido o que obstruía a via aérea, deverá ser encaminhada ao hospital para nova avaliação clínica. Fre quentemente, depois de um episódio repentino de tosse ou engasgo ao comer, a criança se apresenta com subse quente sibilância, tosse ou estridor. Quanto mais tempo o corpo estranho permanecer alojado na via aérea, maior a probabilidade de complicações relacionadas com au mento do edema, da inflamação e do risco de infecção.2,4 Tardiamente, a suspeita de corpo estranho alojado em via aérea poderá ocasionar quadros de pneumonia de repe tição, sibilância localizada e imagens radiológicas em ins piração e em expiração com hiperinsuflação localizada.2,4 Há fatores preditivos para a realização de broncos copia, além do quadro grave de OVACE, que são sibilos unilaterais na presença de sintomas como tosse súbita, dispneia e rouquidão.5,6

no Dia a Dia 50
A B
Figura 9.1 (A e B) Posições para os golpes nas costas e compressões torácicas em casos de obstrução total das vias aéreas em bebês conscientes menores de 1 ano de idade
Figura 9.2 Manobra de Heimlich recomendada em ca sos de obstrução de vias aéreas superiores para crianças conscientes maiores de 1 ano de idade
Imunologia
CAPÍTULOS Alergia e
Parte II 13 Exacerbação de Asma, 75 14 Urticária e Angioedema, 78 15 Anafilaxia, 82 16 Infecção no Paciente com Erro Inato da Imunidade, 87 17 Reações Dermatológicas Graves a Medicamentos, 92 Alergia e Imunologia
Exacerbação de Asma
Conceito
A asma é uma doença heterogênea, geralmente carac terizada por inflamação crônica das vias aéreas (VA). É definida pela história de sintomas respiratórios, como sibilo, falta de ar, aperto no peito e tosse que variam com o tempo e em intensidade, juntamente à limitação variável do fluxo aéreo expiratório.1 Em geral, está asso ciada a hiper responsividade das VA a estímulos diretos ou indiretos, como exercícios, exposição a alérgenos ou irritantes (fumaça ou cheiros fortes), mudanças climáti cas ou infecções respiratórias virais.1,2
A exacerbação de asma é uma importante causa de morbimortalidade e representa uma piora aguda ou sub aguda dos sintomas e da função pulmonar em relação ao estado basal do paciente; pode ocorrer em pacientes com diagnóstico preexistente ou como a primeira apre sentação da doença.1,3
Diagnóstico
O diagnóstico de asma se baseia em história clínica e evidências de limitação variável do fluxo aéreo expirató rio, que pode ser documentada por meio de testes de função pulmonar, demonstrando obstrução reversível ao broncodilatador. Em crianças menores de 5 anos de ida de, pode ser mais difícil o diagnóstico, pois os sintomas respiratórios ocorrem em outras condições, como asso ciados a infecções virais das vias aéreas, e não é possí vel avaliar rotineiramente a limitação do fluxo aéreo ou a responsividade ao broncodilatador nessa faixa etária.1,2
Tosse seca e sibilância são frequentes, e crianças maio res podem relatar dispneia e pressão no peito associa das. Os sintomas podem piorar à noite ou com ativida des, como exercício físico, risada e choro. Outros sinais e sintomas mais sutis e inespecíficos, como fadiga ge neralizada, limitação ao exercício e alterações de humor, podem estar presentes.1,4
Na emergência, o diagnóstico da exacerbação de asma é essencialmente clínico e exames complementares são realizados apenas quando é necessário afastar possíveis complicações, como atelectasias, pneumotórax e infec ções pulmonares. Ao exame físico, podem ser observados sibilância e tempo expiratório prolongado. Estertores e roncos também podem ser auscultados em decorrência
do excesso de produção de muco e exsudato inflama tório nas VA.3 5
Nos quadros graves, o maior grau de obstrução das VA causa desconforto respiratório, e o fluxo de ar é tão limi tado que a sibilância pode estar ausente (“tórax silencio so”). Além da taquidispneia (uso de musculatura acessória, retrações intercostais e subcostais, e batimento de aletas nasais), o paciente pode apresentar alteração do estado mental, como agitação, sonolência ou confusão, em de corrência da hipoxemia cerebral. Taquicardia, diaforese e incapacidade de completar frases também são sinais de gravidade.1,3 5 A diminuição do fluxo de ar expiratório deve ser quantificada por medidas da função pulmonar, como pico de fluxo expiratório (PFE) ou volume expiratório força do no primeiro segundo (VEF1). No cenário agudo, essas medidas são indicadores mais confiáveis da gravidade da exacerbação do que os sintomas.1,5 Em crianças meno res de 5 anos de idade, em que a realização desses tes tes não é viável, a monitoração da saturação de oxigênio (SatO2) torna se ainda mais importante.1
Diagnóstico diferencial
Infecções virais, como pelo vírus sincicial respiratório (VSR) e rinovírus (RV), estão associadas a sibilância recorrente durante a infância. Outros diagnósticos diferenciais in cluem refluxo gastresofágico, aspiração de corpo estra nho, tuberculose, traqueomalácia, cardiopatia congênita, fibrose cística, displasia broncopulmonar, entre outros.1
Tratamento
Durante uma exacerbação de asma na emergência, as prio ridades no tratamento são: reverter a obstrução do fluxo de ar, corrigir a hipóxia, minimizar o risco de recaída e pre venir futuras exacerbações.1,6 Episódios de exacerbações mais leves ou moderados, em geral, podem ser maneja dos em domicílio ou em unidades de atenção primária.1
É recomendada a terapia com broncodilatadores (be ta 2 agonistas de curta duração) via aerossóis dosime trados com espaçador para reverter a obstrução do fluxo aéreo, que deve ser mantida até que haja melhora clí nica. A nebulização é menos efetiva e pode disseminar partículas infecciosas.1,2,5
A oxigenioterapia de baixo fluxo deve ser administra da via cânula nasal ou máscara, visando atingir e manter SatO2 entre 94% e 98%.1,6
Ca P ítulo 13
ana
luiza
Franco Scholte
Carla Cristiane
Dall’olio
ana alice amaral Ibiapina Parente
Heloiza
Helena Nunes da Silveira
Dia
a
no Dia
Urgências e Emergências Pediátricas
Os corticosteroides sistêmicos estão indicados para acelerar a resolução do quadro e reduzir o risco de re caída, devendo ser iniciados, preferencialmente, na primei ra hora do tratamento, e mantidos por três a cinco dias. A administração por via oral é tão efetiva quanto a intrave nosa (IV), além de ser menos invasiva e de menor custo. Porém, em pacientes muito dispneicos, que apresentam vômitos ou que necessitam de ventilação, a corticoterapia deve ser administrada por via IV ou intramuscular (IM).1,5,6 No momento da alta hospitalar, é recomendado que seja prescrita terapia contínua com corticosteroide inalatório para pacientes que ainda não o fazem ou, no caso de pacientes maiores de 6 anos de idade que já fazem uso contínuo, que seja aumentada a dose habitual.1
Para crianças com exacerbações moderadas a graves, o tratamento com beta 2 agonista de curta duração em conjunto com ipratrópio, um anticolinérgico de curta ação, foi associado a menos hospitalizações, mas em crianças já internadas por asma aguda, essa combinação não se mostrou benéfica para redução no tempo de internação, de modo que é recomendada apenas durante a primeira hora de atendimento.1
O sulfato de magnésio intravenoso pode reduzir o risco de internação hospitalar em alguns pacientes com asma mais grave e refratária; seu papel não está bem
estabelecido para crianças menores de 5 anos de idade. Em casos graves, também podem ser necessários suporte ventilatório invasivo e hidratação venosa.1,5,6
São candidatos à alta hospitalar aqueles que apresentam boa resposta ao tratamento inicial, evoluindo com melho ra dos sintomas, dos sinais de desconforto respiratório, da saturação de oxigênio, e aumento do PFE. Em contraparti da, são critérios para internação hospitalar: pacientes com crise moderada a grave que não responderam ou apresen taram resposta parcial ao tratamento inicial, aqueles com necessidade de manter broncodilatador de hora em hora, necessidade de oxigênio suplementar após tratamento ini cial, histórico de exacerbação grave e acesso inadequado à assistência médica em caso de piora clínica.1,3
Por fim, deve se ter em mente que tão importante quanto o manejo na urgência são as orientações de alta, incluindo prescrição, como fazer uso adequado das medi cações e reconhecimento dos sinais de gravidade. Esses pacientes devem ser acompanhados ambulatorialmen te, visando melhorar a qualidade de vida e evitar futuras exacerbações.
A posologia das principais medicações utilizadas nes ses casos está exposta na Tabela 13.1.
A Figura 13.1 exibe o fluxograma sobre o manejo da exacerbação de asma na emergência.
Medicação Dose Duração
Salbutamol
MDI (100µg/jato)
≤5 anos: 2 a 6 jatos
a dose pode ser repetida a cada 20min na primeira hora
Se persistência ou recorrência dos sintomas em 3 a 4h, manter 2 a 3 jatos a cada hora até melhora
>6 anos: 4 a 10 jatos
a dose pode ser repetida a cada 20min na primeira hora
após a primeira hora, a dose varia de 4 a 10 jatos a cada 3 a 4h até 6 a 10 jatos a cada 1 a 2h, conforme necessário
até melhora clínica
Solução nebulizadora (5mg/ml)
Brometo de ipratrópio
Corticosteroide sistêmico
aerossol (20µg/dose)
Solução nebulizadora (0,25mg/ml)
Prednisolona solução Vo (3mg/ml)
comprimido
(5 ou 20mg)
Metilprednisolona solução injetável (frasco ampola 40mg + 1ml, 125mg +
2,5mg (0,5ml)
a dose pode ser repetida a cada 20min na primeira hora
Diluir em 3ml de SF 0,9%
Fluxo de oxigênio de 6 a 8l/min ou a critério médico
Considerar associar 1 a 2 jatos a cada 20min na primeira hora
Considerar adicionar solução de nebulização 250µg (1ml ou 20 gotas) a cada 20min na primeira hora
Diluir em SF 0,9% até volume final de 3 a 4ml
Fluxo de oxigênio de 6 a 8l/min ou a critério médico
1 a 2mg/kg/dia
Dose máxima: 60mg
Dividir em 1 a 2 tomadas/dia
1 a 2mg/kg/dia
Dose máxima: 60mg
Dividir em 1 a 2 tomadas/dia
Durante a primeira hora
3 a 5 dias
76
Tabela
13.1
Medicações utilizadas no tratamento das exacerbações de asma na emergência
Prednisona
Vo
2ml, 500mg + 8ml ou 1g + 16ml) 1 a 2mg/kg/dia Dose máxima: 60mg Dividir em 1 a 2 tomadas/dia Pode ser diluído em SF 0,9% ou SG5%, infusão em 30min, IM ou IV Sulfato de magnésio ampola 10% (100mg/ml) 25 a 75mg/kg (máximo 2g) Diluir em SF 0,9% ou SG 5% para concentração final 60mg/ml (máx. 200mg/ml) Única infusão em 20 a 60min Monitoração cardíaca contínua durante infusão MDI: metered dose inhaler; SF: soro fisiológico; Vo: via oral; SG: soro glicosado; IM: intramuscular; IV: intravenosa. Fonte: adaptada de GINa, 2021;1 taketomo et al., 2020.7
Infecção no Paciente com Erro
Inato da Imunidade
Conceito
Os erros inatos da imunidade (EII) constituem um grupo heterogêneo de mais de 400 doenças associadas a muta ções em mais de 450 genes.1 O quadro clínico é variável e os pacientes, classicamente, apresentam infecções de repetição, por vezes graves e de difícil tratamento e, em algumas situações, com envolvimento de agentes inco muns e oportunistas. Entretanto, esses pacientes também podem apresentar manifestações não infecciosas relaciona das com quadros de alergia, processos inflamatórios, linfo proliferação, autoimunidade e até mesmo malignidades.2,3
O comitê de Especialistas da União Internacional das Sociedades de Imunologia (IUIS) classifica os EII em 10 tabelas: imunodeficiências combinadas (celular e humo ral), imunodeficiências combinadas com características sindrômicas, deficiências predominantemente de anti corpos, doenças de desregulação imune, defeitos con gênitos de fagócitos (número e/ou função), defeitos na imunidade intrínseca e inata, doenças autoinflamatórias, deficiências do complemento, falência da medula óssea e fenocópias de erros inatos da imunidade.1
Esse grupo de doenças ainda é subdiagnosticado, ocasionando atrasos na identificação e no início da tera pêutica adequada. Em crianças, estima se que o tempo decorrido entre a primeira consulta e o diagnóstico varia de nove meses a quase cinco anos.4
Visando identificar precocemente esses pacientes, fo ram criados nos anos 1990, e seguem em constante atualização, os “sinais de alerta” para crianças (Tabela 16.1).5 Em pacientes menores de 1 ano de idade, os si nais de alerta são:6
Tabela
Quatro ou mais
Duas ou mais
Uso de
alerta
Infecções fúngicas, virais e/ou bacterianas persistentes ou graves.
Reações adversas a bacilo de Calmette Guérin (BCG).
Doença autoimune e/ou inflamatória.
Quadro sepse símile.
Febre sem identificação de foco infeccioso.
Lesões cutâneas extensas.
Diarreia persistente ou crônica.
Cardiopatia congênita (principalmente de vasos da base).
Atraso na queda do coto umbilical (acima de 30 dias).
História familiar de EII ou óbito precoce por infecção; linfocitopenia (menos de 2.500 células/mm3) ou ou tra citopenia ou leucocitose persistente sem infecção.
Hipocalcemia com ou sem convulsão.
Ausência de imagem tímica na radiografia de tórax.
Alguns fatores também podem contribuir para infec ções recorrentes, tais como imaturidade fisiológica do sistema imune, prematuridade, vacinação incompleta e exposição ao fumo. Para crianças menores de 2 anos de idade, frequentar creche ou conviver com irmãos, espe cialmente menores de 5 anos de idade, também podem ser considerados fatores de risco. Além disso, imunodefi ciências secundárias (p. ex., síndrome da imunodeficiên cia adquirida [AIDS] ou uso de medicamentos), atopia, doenças crônicas e malformações anatômicas também devem ser sempre lembrados.7
Este capítulo tem como objetivo destacar a abordagem do paciente com erro inato da imunidade na emergên cia, principalmente em situações com suspeita de qua dro infeccioso associado.
imunidade em maiores de 1 ano de idade
abscessos cutâneos recorrentes ou em órgãos internos
estomatite ou candidíase oral ou cutânea por mais de dois meses
Necessidade de antibiótico venoso para controle de infecções
Duas ou mais infecções sistêmicas incluindo sepse Dificuldade
Duas ou mais
História familiar de erros inatos da imunidade
Ca P ítulo 16
ana Carolina lima de Carvalho
Helena Freitas dos Santos Coelho
Camila
Koeler lira
Fernanda Pinto Mariz
16.1 Sinais de
para erro inato da
novas otites em um ano
sinusites graves em um ano
antibiótico por dois meses ou mais com pouco efeito
pneumonias no período de um ano
para ganhar peso ou crescer
Fonte: adaptada de Bragid, 2021.5
Dia
no Dia
Urgências e Emergências Pediátricas
A acidúria mevalônica, considerada o fenótipo mais gra ve da deficiência de mevalonato quinase, é uma doença autoinflamatória de início precoce acarretada por ausência da mevalonato quinase. Durante os episódios de crise, estes pacientes podem apresentar quadros graves de diarreia, dor abdominal e vômitos associados à febre e leucocitose, mimetizando um quadro de sepse. Hepato megalia e linfadenomegalia também são frequentes du rante as crises. Outras características da doença incluem atraso de desenvolvimento psicomotor, ataxia cerebelar progressiva, disartria, hipotonia muscular e catarata.11
Urticária-símile
Pacientes que se apresentam com urticária recorrente asso ciada à febre recorrente ou persistente, assim como quadros de início muito precoce, especialmente em associação com outras manifestações clínicas (Tabela 16.4) devem chamar a atenção do médico da emergência para as doenças au toinflamatórias, especialmente as criopirinopatias (síndro me inflamatória familiar associada ao frio, Muckle Wells e síndrome inflamatória multissistêmica de início neonatal).14
As manifestações cutâneas nas criopirinopatias são classicamente descritas como lesões urticariformes mi gratórias, não pruriginosas, e geralmente com sensação de queimação ou ferroadas. Em longo prazo, também podem apresentar um aspecto de cutis marmorata. O início dos sintomas costuma ser precoce e as manifesta ções clínicas associadas, assim como a gravidade, variam entre as doenças do grupo (Tabela 16.4).11,15
O diagnóstico destes pacientes requer um alto nível de suspeição, sendo a anamnese e o exame físico fun damentais. Hemograma e provas de atividade inflama tória não auxiliam no diagnóstico diferencial com qua dros infecciosos, uma vez que níveis elevados de PCR e VHS, bem como leucocitose também são observados durante as crises.14
Tratamento
O manejo das infecções nos pacientes com EII é sem pre individualizado e depende da doença de base e das manifestações clínicas no momento do atendimento.
Pacientes com imunodeficiência combinada, por exemplo, geralmente são propensos a quadros mais graves e requerem internação hospitalar e tratamento antimicrobiano de amplo espectro. 16
Deve se sempre atentar para pacientes em uso de profilaxia com antimicrobianos, pois alguns me dicamentos deverão ser mantidos mesmo durante o tratamento. 16
Em algumas situações, a infusão de Ig pode ser antecipada visando à melhor contenção do agente infeccioso. 16
Sempre que possível, é recomendado o aconse lhamento com especialista para ajuste de condutas nestes pacientes.
A Figura 16.1 evidencia a abordagem do paciente com EII com suspeita de infecção, na emergência.
Paciente com EII e infecção no serviço de emergência
de gravidade
Sim Não
Checar tratamento usual e patógenos mais frequentes nesse EII
Internação hospitalar
Tratamento direcionado
manifestações clínicas
patógenos
1)
manutenção do antimicrobiano profilático
em uso de infusão regular com Ig, avaliar antecipar infusão
Checar ouso de medicamentosprescritos anteriormente: profilaxiaantimicrobianae infusãodeimunoglobulina Avaliar patógenos mais frequentes de acordocom EIIenecessidadede tratamento de acordocom manifestações clínicas Retornoem24a 48h para reavaliação
do paciente com erro inato da imunidade com suspeita de infecção, na emergência eII: erro inato da imunidade; Ig: imunoglobulina. Fonte: elaborada pelas autoras do capítulo. Referência: rezaei et al., 2017.16
a
90
pelas
e
mais prováveis
Sinais
Avaliar
2) Se
Figura 16.1 Abordagem
CAPÍTULOS Cardiologia Parte III 18 Dor Torácica, 101 19 Insuficiência Cardíaca Aguda, 104 20 Crise Hipercianótica, 107 21 Taquicardias, 110 22 Miocardite, 113 Cardiologia
21 Taquicardias
Conceito
Taquicardia é definida como uma frequência cardíaca (FC) além do limite superior da normalidade para a idade do paciente.1 A taquicardia sinusal (TS) é a mais comum na emergência pediátrica, ao passo que a ta quicardia supraventricular (TSV) é a principal arritmia com instabilidade hemodinâmica na infância.2,3 Em ge ral, considera se taquicardia a FC acima de 170 e 140 batimentos por minuto (bpm) em lactentes e crianças jovens, respectivamente.1
Diagnóstico
As manifestações clínicas são variáveis e incluem vômi tos, irritabilidade e palidez em lactentes, e sensação de mal estar, palpitação e dor torácica em crianças maio res. Podem evoluir com síncope ou alteração do estado mental, desconforto respiratório, perfusão capilar lentifi cada, pulsos fracos e rápidos, até choque cardiogênico.1
O eletrocardiograma (ECG) é o exame fundamental para a definição da taquicardia. Em quadros de instabi lidade, nos quais a terapêutica precisa ser rapidamente instituída, o ritmo pode ser observado pelo monitor car díaco. Didaticamente, as taquicardias podem ser dividi das em dois grupos, conforme a largura do complexo QRS.4 Caso o QRS esteja alargado (QRS >0,09s), taqui cardia ventricular (TV) ou TSV com condução aberran te são possíveis causas, enquanto a TSV e a TS cursam com QRS estreito (QRS ≥0,09s). Fibrilação e flutter atrial são causas menos comuns de arritmia com QRS estrei to em pediatria.1
A TS, em geral, está associada a uma resposta com pensatória em situações de estresse metabólico, febre, hipóxia tecidual, hipovolemia, ansiedade, dor ou anemia. Como trata se de um ritmo proveniente do nó sinusal, no ECG há onda P, com morfologia normal e antecedendo o complexo QRS, intervalos R R variáveis e P R constantes.
Tem início gradual, compatível com a doença de base e o ritmo pode variar em resposta a estímulos.4 Na TS, a FC, com frequência, não ultrapassa 220bpm em lacten tes e 180bpm em crianças maiores.1,5
A TSV quase sempre tem início abrupto, a onda P está ausente ou anormal e o intervalo R R é constante
(Figura 21.1). A origem do estímulo ocorre acima dos ventrículos, podendo ter como mecanismos foco ec tópico atrial, reentrada por via acessória ou via nodal. No flutter e na fibrilação atrial, a frequência atrial é elevada ( > 300bpm). 1
A TV é incomum na população pediátrica, podendo ser secundária a cardiopatias congênitas, síndrome do QT longo, distúrbios hidreletrolíticos, miocardites, entre outras causas. No ECG, é observado QRS alargado (em razão da origem ventricular do estímulo), onda P ausen te ou sem relação com o QRS e onda T, em geral, com a polaridade oposta ao QRS. Pode ser monomórfica ou polimórfica. Na fibrilação ventricular (FV), os complexos QRS apresentam morfologia bizarra e amplitude variável com FC irregular. A TSV com condução aberrante repre senta menos de 10% dos casos de TSV.4
Diagnóstico diferencial
Os diagnósticos diferenciais incluem principalmente as situações de estresse associadas à TS, como febre, hi póxia tecidual, hipovolemia, ansiedade, dor ou anemia.
Tratamento
Em primeiro lugar, deve se proceder à estabilização do paciente. Manter vias aéreas pérvias, oferecer suporte ventilatório e oxigênio caso necessário, instalar monito ração cardíaca com pressão arterial e oximetria, além de estabelecer acesso venoso ou intraósseo.5
Após a avaliação do ECG 12 eletrodos ou do ritmo pelo monitor, deve se realizar o tratamento específico da taquicardia, conforme a Figura 21.2. Na TS, o tra tamento deve ser focado na causa de base. Para TSV com estabilidade, o tratamento não farmacológico in clui a manobra vagal, principalmente por meio da apli cação de bolsa com gelo ou água gelada sobre a face e olhos. Após a obtenção do acesso venoso, o fármaco de escolha é a adenosina, na dose de 0,1mg/kg (má ximo 6mg) em bolus rápido, seguida de um flush com 5mL de soro fisiológico, por meio de sistema “torneiri nha” com duas vias. Caso seja necessária uma segunda dose, esta deverá ser de 0,2mg/kg (máximo 12mg).4
Na administração da adenosina, podem ocorrer dor
Ca P ítulo
Mariana Fernandes Guimarães Nathalie Jeanne Magioli Bravo valenzuela
adriana Cristina da luz lopes Flavio reis Neves
Urgências e Emergências Pediátricas
Tratar a causa de base
Paciente com taquicardia
Estabilização inicial: via aérea pérvia, monitoração, oxigênio e acesso venoso
QRS estreito ( 0,09s)
Sim Não Não
Taquicardia sinusal?
Taquicardia supraventricular com paciente estável?
Sim
Manobra vagal (bolsa de gelo sobre a face)
ECG 12 derivações
QRS largo (>0,09s) Taquicardia ventricular ou traquicardia supraventricular com aberrância
Caso acesso venoso: Adenosina
Melhora?
Sim Não
Sim Não
Monitoração
Melhora?
Adenosina 0,1mg/kg (máx. 6mg) em bolus rápido + 5mL SF 0,9%
Cardioversão elétrica sincronizada 0,5 a 1J/kg (sedação e analgesia antes do procedimento)
Sim NãoNão
Monitoração
Melhora?Melhora?
Segunda dose adenosina 0,2mg/kg (máx. 12mg) em rápido +bolus 5mL SF 0,9%
Sim
Sim Não
Paciente estável?
Amiodarona 5mg/kg dose de ataque (20 a 60min) + manutenção 5 a 20mg/kg/dia infusão contínua ou Procainamida 15mg/kg em 30 a 60min
Monitoração
Cardioversão elétrica sincronizada 0,5 a 1J/kg
Refratário: considere amiodarona 5mg/kg em 20 a 60min e manutenção 5 a 20mg/kg/dia infusão contínua
Monitoração
no Dia a Dia 112
Figura 21.2 Fluxograma sistematizando a abordagem diagnóstica e terapêutica do paciente com taquicardia eCG: eletrocardiograma. Fonte: elaborada pelos autores do capítulo. Referências: Park & Salamat, 2021;1 Przybylski et al., 2021;2 richardson & Silver, 2017;3 Matsuno, 2012;4 Maconochie et al., 2020.5
Miocardite
Conceito
Miocardite é uma doença inflamatória que acomete o miocárdio, com diferentes etiologias, sendo o agente vi ral a principal causa na faixa etária pediátrica.1 Os prin cipais agentes etiológicos estão listados na Tabela 22.1.
Diagnóstico
Os pacientes podem apresentar um espectro clínico amplo de sinais e sintomas, variando desde doença subclínica até choque cardiogênico e morte súbita.1 3 O diagnós tico da miocardite é, em geral, difícil, e deve ser consi derado nos casos de insuficiência cardíaca (IC) aguda, principalmente quando precedidos por infecção viral.1,3 Embora autolimitada em alguns casos, a miocardite pode evoluir para cardiomiopatia dilatada (forma crônica).2,3 As bulhas cardíacas hipofonéticas podem ser facilmente identificadas nos casos de miocardite com importante disfunção sistólica ventricular e naqueles associados ao derrame pericárdico. Ritmo cardíaco irregular, ritmo de galope com terceira bulha e hepatomegalia também po dem estar presentes.1 3
Exames laboratoriais, como hemograma, eletrólitos, função renal e hepática, gasometria, lactato e biomarca dores (inflamação/necrose miocárdica, doenças infeccio sas e autoimunes) devem ser solicitados. Nos quadros
com IC, os níveis de peptídio natriurético tipo B (BNP) e seu segmento N terminal (NT pró BNP), em geral, estão elevados. O aumento de troponina T e/ou I e creatino fosfoquinase fração MB (CK MB) expressa a agressão miocárdica na miocardite. Na suspeita da miocardite vi ral, predomina o hemograma com linfocitose e a pes quisa do agente etiológico viral por reação em cadeia da polimerase (PCR; do inglês, polymerase chain reaction) pode ser incluída.1 3
O eletrocardiograma (ECG) clássico da miocardite de monstra taquicardia sinusal com complexos QRS de baixa voltagem. Alterações do segmento ST e onda T achatada ou invertida estão presentes quando há isquemia sub endocárdica. Arritmias, como extrassístoles e taquicardia ventricular, podem estar presentes no ECG do paciente com miocardite (Figura 22.1).1 3
Na radiografia de tórax, a área cardíaca pode ser nor mal, mas sinais de congestão pulmonar e o aumento do índice cardiotorácico auxiliam bastante no diagnós tico diferencial.
O ecocardiograma transtorácico é uma importante ferramenta diagnóstica nos casos com suspeita de mio cardite, pois possibilita avaliar a função cardíaca, analisar as cavidades e as valvas cardíacas e identificar se existe derrame pericárdico.2,3
A ressonância magnética (RM) do coração pode iden tificar áreas com inflamação miocárdica (focal ou difusa),
Ca P ítulo 22
Fernanda Maria Correia Ferreira lemos Nathalie Jeanne Magioli Bravo valenzuela
Flavio reis Neves Pedro Henrique Costa de Moraes
Tabela 22.1 Principais agentes etiológicos encontrados na miocardite Infecciosos Vírus adenovírus, enterovírus (especialmente Coxsackie), citomegalovírus (CMV), herpes simples, vírus sincicial respiratório, vírus da imunodeficiência humana (HIV), hepatite C, varicela, vírus Epstein‑Barr, parvovírus B19, influenza, rubéola e Covid 19 Bactérias Meningococo, Leptospira, Klebsiella, Escherichia coli, bacilo de Koch Protozoários Trypanosoma cruzi, Toxoplasma gondii Não infecciosos Doenças autoimunes Febre reumática, artrite reumatoide, lúpus eritematoso sistêmico, esclerodermia, colite ulcerativa Fármacos Sulfonamidas, fenilbutazona, doxorrubicina, ciclofosfamida, indometacina, tetraciclina, isoniazida, metildopa, fenitoína tóxicos Veneno de escorpião Fonte: adaptada de Herdy et al., 2021.2
Urgências e Emergências Pediátricas
sendo uma importante ferramenta diagnóstica quando disponível. As imagens adquiridas pela RM cardíaca pe las sequências ponderadas em T2 (T2 imaging) podem demonstrar o edema miocárdico secundário ao processo inflamatório na miocardite. As outras duas técnicas utili zadas na RM cardíaca para caracterização da miocardite são: realce miocárdico global precoce e realce tardio. Os critérios de Lake Louise para o diagnóstico de miocardite aguda pela RM incluem realce global precoce (10min após injeção do radioisótopo: gadolínio) como um indi cador de inflamação aguda (hipersinal do gadolíneo pelo edema inflamatório). A técnica do realce tardio pode ser utilizada para diferenciar a fibrose/necrose que ocorre na miocardite daquela que acontece nas lesões cardíacas isquêmicas. O aspecto de realce tardio nas miocardites é epicárdico e/ou mesocárdico nas miocardites e, nas lesões isquêmicas, o acometimento é endocárdico (ter ritório coronário).3,4 A cintilografia miocárdica, em geral com radioisótopo 67 gálio, também pode ser utilizada para avaliar a inflamação miocárdica.
A biópsia endomiocárdica (BE) é considerada pa drão ouro, porém é um exame bastante invasivo e está contraindicado em pacientes com trombos intracavitários e hemodinamicamente instáveis (arritmias de risco e IC descompensada). Amostras do tecido miocárdico para histopatologia e para pesquisa de PCR para vírus podem ser obtidas pela BE.2,3
Diagnóstico diferencial
Os principais diagnósticos diferenciais dividem as causas em dois grupos: as que têm uma doença primária do sistema cardiovascular e as causas não cardíacas, que aqui denominamos causas sistêmicas. Entre as causas sistêmicas, a sepse é o principal diagnóstico diferencial e
sua apresentação clínica pode ser muito semelhante à da miocardite. Mais recentemente, a síndrome inflamató ria multissistêmica pediátrica (SIM-P) relacionada com a Covid 19, que pode cursar com acometimento miocárdi co do tipo doença de Kawasaki, tem sido um diagnóstico diferencial bastante frequente e preocupante. Na endo cardite infecciosa, que é outro diagnóstico diferencial, a hemocultura positiva e a vegetação no ecocardiograma confirmam seu diagnóstico. Hipotiroidismo, anemia fal ciforme, insuficiência renal, hipóxia, hipoglicemia e dis túrbios hidreletrolíticos são outras possíveis causas sis têmicas, cujos quadros clínicos podem ser semelhantes aos da miocardite.1 3
No segundo grupo, incluem se todas aquelas causas de origem cardiovascular que podem se apresentar com sinais e sintomas de IC aguda. Todas as cardiopatias con gênitas (CC) com quadro clínico de IC descompensada podem mimetizar uma miocardite aguda. Nesses casos, o ecocardiograma é uma importante ferramenta diag nóstica, pois possibilita a identificação da malformação estrutural.1,3 Em pacientes com taquicardia importante, sintomas de IC, cardiomegalia e disfunção miocárdica, é sempre necessário afastar uma taquicardiomiopatia (cardiomiopatia secundária a uma taquiarritmia). O tra çado eletrocardiográfico, ondas p ausentes ou múltiplas associadas com taquicardia e complexos QRS estreitos, confirma o diagnóstico da taquiarritmia supraventricular.
A Tabela 22.2 ilustra os principais diagnósticos dife renciais da miocardite.
no Dia a Dia 114
Tratamento Medidas gerais e
preventivas
Restrição hídrica (conforme quadro clínico de IC: reduzir taxa hídrica total em 10% a 20%; máximo: 800 a 1.000mL/dia) I II III II aVR aVL aVF V1 V2 V3 V4 V5 V6
Figura 22.1 Eletrocardiograma com taquicardia ventricular em um caso de miocardite. Observam‑se os complexos
QrS alargados Fonte: acervo dos autores.
CAPÍTULOS Cirurgia Parte IV 23 Abdome Agudo, 121 24 Escroto Agudo, 130 25 Queimaduras, 134
Cirurgia
Abdome Agudo
Conceito
Abdome agudo (AA) pode ser definido como um com plexo de sinais e sintomas subjetivos e objetivos, como vômitos, febre, perda de sangue retal, alterações do hábito intestinal ou até sepse, que acompanham a dor abdomi nal aguda. Compreende um espectro de condições clíni cas e cirúrgicas que variam de triviais a fatais e requerem investigação diagnóstica e tratamento adequado. Pode ser causado por distúrbios como inflamação e isquemia de órgãos abdominais, obstrução e perfuração de uma víscera oca e sangramento gastrintestinal.1,2
Diagnóstico
O diagnóstico de AA na infância permanece um grande desafio na unidade de emergência. Isto decorre de vá rios fatores, como:1
Variação das causas de acordo com a faixa etária.
Ausência de apresentação clássica em muitos casos.
Sintomas inespecíficos.
Dificuldade em se realizar um exame completo e confiável na criança com dor abdominal.
A história e o exame físico detalhados são fundamen tais na elucidação diagnóstica do AA. As informações da apresentação clínica, juntamente aos dados de exames laboratoriais, permitem a diferenciação entre condições urgentes das não urgentes e a escolha de um exame de imagem complementar, como radiografia, ultrasso nografia (USG) ou tomografia computadorizada (TC).2 4
A história clínica é direcionada para três componen tes: as características da dor, os sintomas associados e as condições que predispõem ao quadro, principalmente a faixa etária. Os principais pontos relativos à dor abdomi nal devem incluir sua localização, irradiação, intensidade e natureza, história de episódios anteriores, progressão, bem como sintomas associados, entre eles vômitos e febre. No AA cirúrgico, a dor geralmente precede o vômi to, enquanto o inverso é verdadeiro nas causas clínicas. Os vômitos podem ser decorrentes de dor abdominal intensa, de obstrução intestinal, mas também podem ser atribuídos a infecções, doenças neurológicas, metabólicas
ou endócrinas. O vômito bilioso de início súbito, princi palmente em recém nascido (RN) ou menores de 1 ano de idade, é um sintoma alarmante que requer a exclusão do vólvulo de intestino médio. Vômito bilioso deve ser sempre investigado como decorrente de obstrução intes tinal, a não ser que exista uma causa clínica determinante. Constipação e diarreia estão frequentemente associa das a queixas abdominais. Fezes com sangue em uma criança doente podem ser um sinal de afecção abdomi nal grave. Dor progressiva precedendo vômitos, náuseas, anorexia, diarreia e febre sugerem apendicite aguda ou AA inflamatório. Já em uma criança com dor na linha ab dominal média, inespecífica, fraca ou moderada, que não aumenta de intensidade e sem vômitos, sugere se uma causa clínica.2,3 Deve ser realizado exame físico completo com inspeção, palpação, percussão, ausculta, exame retal e exame da genitália. É importante que todos os dados da história e do exame físico sejam analisados em conjunto.
Pode ser necessário administrar uma dose de analgé sico (p. ex., dipirona 25mg/kg/dose ou morfina na dose inicial de 0,05mg/kg, intravenoso (IV), em menores de 50kg, respeitando as doses máximas habituais: menores de 1 ano de idade, 2mg/dose; de 1 a 6 anos de idade, 4mg/dose; de 7 a 12 anos de idade, 8mg/dose; acima de 12 anos de idade, 10mg/dose) para que um exame físico adequado seja realizado, sem que isso aumente o risco de erro no manejo.4
O exame físico começa com a observação atenta da criança, acalmando e distraindo sua atenção. Deve se notar se há distensão abdominal ou sinais sutis como hiperemia periumbilical ou peristaltismo visível. Para faci litar o exame, a palpação abdominal poderá ser realizada no colo dos pais em lactentes ou pré escolares. Deve ser iniciado longe do ponto de maior dor e a pesquisa de sinais de irritação peritoneal deve ser a última parte do exame físico. A presença de uma massa semelhan te à salsicha em quadrante superior direito, com história sugestiva de invaginação intestinal, pode, muitas vezes selar o diagnóstico, assim como a palpação de fezes en durecidas em fossa ilíaca esquerda em criança com an tecedentes de constipação intestinal.
Na ausculta, é possível notar peristaltismo normal, aumentado próximo ao ponto de maior dor, indicando
Ca P ítulo 23
Fernanda Ferreira Mendes Pereira loja
leticia Nabuco de oliveira Madeira
Ivonete Siviero
Urgências e Emergências Pediátricas
Dor abdominal tipo cólica Náuseas e vômitos Distensão abdominal Massas palpáveis e móveis de vermes Peristalse visível
Radiografia simples e/ou USG de abdome sugestivos de infestação intestinal maciça por ascaris lumbricoides
Suboclusão ou obstrução não complicada
Sim Não
Dieta zero, SNG, HV, enema de SF 0,9% ou de clister glicerinado (10mL/kg) ou gastrografina (2mL/kg) pela SNG
Eliminação de vermes e resoluçãodo quadro
Desinfestação com anti-helmíntico (albendazol 400mg, VO, dose única ou mebendazol 100mg, VO, 2 vezes ao dia, por 3 dias)
Mantém obstrução ou piora do quadro
Obstrução complicada: peritonite, gangrena, pneumoperitônio
Desinfestação pós-operatória
Dieta zero, SNG, HV, antibioticoterapia (Gentamicina 5 a 7,5mg/kg/dia, 24/24h + Metronidazol 30mg/kg/dia, 8/8h, OU Ceftriaxona 75mg/kg/dia, 12/12h + Metronidazol 30mg/kg/dia, 8/8h, por 5 a 7 dias)
Tratamento cirúrgico
Figura 23.3 Conduta na obstrução intestinal por Ascaris lumbricoides
uSG: ultrassonografia; SNG: sonda nasogástrica; HV: hidratação venosa; SF: soro fisiológico; Vo: via oral. Fonte: elaborada pelas autoras do capítulo.
4. Heurn LWE, Pakarinen MP, Wester T. Contemporary management of abdominal surgical emergencies in infants and children. Br J Surg. 2014; 101(1):e24 33.
5. Vasconcelos Castro S, Soares Oliveira M. Abdominal pain in teena gers: beware of testicular torsion. J Pediatr Surg. 2020; 55(9):1933 5.
6. Michailidou M, Casamassima MGS, Karim O et al. Diagnostic ima ging for acute appendicitis: interfacility diferences in practice patterns. Pediatr Surg Int. 2015; 31(4):355 61.
7. Wani I, Rather M, Naikoo G et al. Intestinal ascariasis in children. World J Surg. 2010; 34(5):963 8.
8. Rentea RM, St Peter SD, Snyder CL. Pediatric appendicitis: state of the art review. Pediatr Surg Int. 2017; 33(3):269 83.
9. Dibble EH, Swenson DW, Cartagena C et al. Effectiveness of a sta ged US and unenhanced MR imaging algorithm in the diagnosis of pediatric appendicitis. Radiology. 2018; 286(3):1022 9.
10. Debnath CJ, George CRA, Ravikumar BR. Imaging in acute appendici tis: what, when, and why? Med J Armed Forces India. 2017; 73(1):74 9.
11. Piper HG, Oltmann SC, Xu L et al. Ovarian torsion: diagnosis of inclusion mandates earlier intervention. J Pediatr Surg. 2012; 47(11):2071 6.
12. Ross A, Johnson PRV. Infantile hypertrophic pyloric stenosis. Sur gery (Oxford). 2016; 34(12):609 11.
13. Gangopadhyay AN, Upadhyaya VD, Gupta DK et al. Conservati ve treatment for round worm intestinal obstruction. Indian J Pediatr. 2007; 74(12):1085 7.
14. Hamid R, Bhat N, Baba A et al. Use of gastrografin in the mana gement of worm induced small bowel obstruction in children. Pediatr Surg Int. 2015; 31(12):1171 6.
15. Cameron DB, Anandalwar SP, Graham DA et al. Development and implications of an evidence based and public health relevant definition of complicated appendicitis in children. Ann Surg. 2020; 271(5):962 8.
16. Taleb M, Nardi N, Arnaud A et al. Simplification of first line antibac terial regimen for complicated appendicitis in children is associated with better adherence to guidelines and reduced use of antibiotics. Int J Antimicrob Agents. 2018; 52(2):293 6.
17. Kwok CPD, Tsui SYB, Chan KWE. Updates on bacterial resistance and empirical antibiotics treatment of complicated acute appendicitis in children. J Pediatr Surg. 2021; 56(7):1145 9.
18. Andrey V, Crisinel PA, Prod’hom G et al. Impact of co amoxicillin re sistant Escherichia coli and Pseudomonas aeruginosa on the rate of infectious complications in paediatric complicated appendicitis. Swiss Med Wkly. 2019; 149:w20055.
19. Huang L, Yin Y, Yang L et al. Comparison of antibiotic therapy and appendectomy for acute uncomplicated appendicitis in children a meta analysis. JAMA Pediatr. 2017; 171(5):426 34.
20. Lee J, Garvey EM, Bundrant N et al. IMPPACT (Intravenous Mo notherapy for Postoperative Perforated Appendicitis in Children Trial): randomized clinical trial of monotherapy versus multi drug antibiotic therapy. Ann Surg. 2021; 274(3):406 10.
no Dia a Dia 128
Não
PAS1 a 3* PAS4 a 6*
Alta ou diagnóstico alternativo
PAS7 a 10*
USG: apendicite confirmada
Avaliação pela equipe de cirurgia pediátrica Apêndice não visualizado ou imagem duvidosa
Indicação de TC de abdome com contraste
SimNão Sim
Apendicite
Conduta a critério da cirurgia pediátrica
Avaliação pela equipe de Cirurgia Pediátrica e início de antibioticoterapia (Gentamicina 5 a 7,5mg/kg/dia, 24/24h + Metronidazol 30mg/kg/dia, 8/8h, ou ceftriaxona 75mg/kg/dia, 12/12h + Metronidazol 30mg/kg/dia, 8/8h)
Apendicectomia
*Escore pediátrico de apendicite (PAS)
Variáveis Pontos
Migração da dor (periumbilical que migra para QID)
Anorexia Febre Náuseas/vômitos
Dor em QID ao tossir, pular e à percussão
Dor à percussão ou tosse Leucocitose ( 10.000/mm )> 3
Leucócitos com desvio para esquerda (neutrofilia >75%)
Total
Figura 23.4 Diagnóstico e conduta na apendicite aguda
Observação: PaS 1 a 3, baixa, 4 a 6, intermediária e 7 a 10 alta, probabilidade de apendicite.
PaS: escore pediátrico de apendicite; uSG: ultrassonografia; tC: tomografia computadorizada; QID: quadrante inferior direito. Fonte: elaborada pelas autoras do capítulo.
2 1 1 1 2 1 1 1 10
C APÍTULO 23 Abdome Agudo 129
Sim Não Suspeita de apendicite aguda– Calcular PAS*
Queimaduras
Conceito
Queimaduras são lesões cutâneas agudas, em que a destruição celular acontece pela exposição ao calor, seja por fogo, líquidos ou superfícies quentes, vapor, agen tes químicos, descarga elétrica, fricção ou radiação. São frequentes na infância, principalmente nos primeiros 5 anos de idade, o que gera grande morbidade.1 Apesar de cerca de 75% dos casos serem passíveis de preven ção, grande número de eventos ocorre dentro da própria residência, sendo a causa mais comum a escaldadura, especialmente em crianças menores.1 Lesões incompa tíveis com a história clínica devem ser avaliadas quan to à natureza intencional, em razão da possibilidade de abuso infantil.2
Diagnóstico
É clínico, baseado na anamnese obtida com a criança e/ou acompanhante, e no exame físico. Sempre que pos sível, deve ser determinado o agente causal, o que per mite melhor caracterização das lesões. A classificação é feita de acordo com sua profundidade e extensão, o que vai determinar o tratamento a ser empregado. A estratifi cação tradicional, com a divisão em lesões de primeiro, segundo e terceiro graus, foi substituída por uma classifi cação que categoriza as lesões conforme sua extensão.3
Classificação das queimaduras de acordo com a profundidade das lesões Queimadura superficial Acometimento somente da epiderme. São lesões eritema tosas, secas, sem bolhas e muito dolorosas. Previamente eram classificadas como queimaduras de primeiro grau. Classicamente, são representadas pelas queimaduras solares, com resolução em um a sete dias.3
Espessura parcial Envolvem a epiderme e parte da derme. Previamente eram classificadas como lesões de segundo grau. De acordo com a profundidade, dividem se em:
Superficial : são caracterizadas pela formação de bolhas nas primeiras 24h após a exposição. São
lesões dolorosas, exsudativas e avermelhadas, que empalidecem com a digitopressão. Geralmente se resolvem em 7 a 21 dias.3
Profunda: acometem a derme profunda, com destrui ção de folículos pilosos. Apresentam dor somente com a compressão local. São exsudativas e apresentam bolhas. A coloração da pele é marmoreada, não empa lidecendo com a pressão local. Geralmente cicatrizam em um período dentre 2 a 9 semanas e pode ser difícil sua diferenciação com lesões de extensão total.3
Espessura total
São lesões bastante graves, podendo acometer até o te cido celular subcutâneo. A pele tem aparência esbranqui çada e até necrótica, não empalidecendo à digitopres são. A região acometida não apresenta sensibilidade ao toque. Pode levar à síndrome compartimental, por perda da elasticidade da pele. Classicamente definida como le são de terceiro grau.3
Extensão a tecidos profundos
A lesão estende se além do subcutâneo, com acome timento do plano muscular e até tecido ósseo. Clinica mente era definida como queimadura de quarto grau.
Cálculo da superfície corporal queimada
Para o cálculo da superfície corporal queimada (SCQ) nas crianças, deve ser utilizada a escala de Lund Bro wder, somando se as áreas afetadas. Existem tabelas específicas para esse público alvo, inclusive com varia ções para crianças menores, baseadas na idade (Tabela 25.1). A “regra dos 9” empregada nos adultos, como estimativa para o cálculo da extensão das lesões, não deve ser utilizada na infância. A Figura 25.1 representa esquematicamente a escala de Lund Browder. A esti mativa da SCQ não contempla queimaduras superfi ciais. Caso não tenha acesso, ou haja dificuldade no uso da escala, a palma do paciente poderá ser usada como medida, correspondendo aproximadamente a 1% de área corporal.1
A avaliação clínica criteriosa na admissão na emergên cia permite classificar a gravidade das lesões, baseando se em extensão, profundidade e idade da criança.
Ca P ítulo 25
Danielle Nunes Forny
andré lima da Cunha
Diogo Franco Vieira de oliveira
Déborah Câmara Sciani
Assim, são consideradas queimaduras de menor gra vidade:
Lesões superficiais em menos de 10% de SCQ nos pacientes entre 10 e 50 anos de idade.
Lesões superficiais em menos de 5% de SCQ em crianças menores de 10 anos de idade.
Lesões profundas em menos de 2% de SCQ.
Também são consideradas lesões de menor gravidade as isoladas, não circunferenciais, que não se localizem sobre grandes articulações, assim como não envolvam a face, as mãos, o períneo e os pés.1 Pacientes com idade abaixo de 3 anos e SCQ superior a 20% apresentam mais gravidade, assim como as queimaduras de vias aéreas (por inalação de fumaça ou produtos químicos), elétri cas e químicas e associação a outros traumatismos.1,3
Diagnóstico diferencial
O diagnóstico no paciente queimado é feito pela anam nese e pelo exame físico, porém algumas condições der matológicas podem ter apresentação clínica semelhante.
Fitofotodermatites
Lesões cutâneas causadas pelo contato de substâncias químicas, os furocumarínicos, associadas à exposição so lar. Estão presentes em alimentos (frutas cítricas como limão, tangerina e lima, cenoura, figo, salsinha, canela), plantas (arnica, hibisco, arruda), perfumes, aromatizantes e cosméticos. Têm aparência avermelhada, geralmente lineares, e podem evoluir com bolhas, com aparecimen to 24 a 48h após a exposição solar, nas áreas não co bertas pelas roupas.4
Necrólise epidérmica tóxica e eritema multiforme major (síndrome de Stevens Johnson)
Em ambas as condições, há o aparecimento de lesões eritematosas e bolhas, que acometem também as mu cosas, afetando vários sistemas. O acometimento é maior na necrólise epidérmica tóxica, atingindo mais de 30% da superfície corporal. A principal etiologia é exposição a medicamentos,

C APÍTULO 25 Queimaduras 135
mas pode ser causada por infecções, neoplasias e até vacinas.5 Tabela 25.1 Escala de Lund‑Browder para o cálculo da superfície corporal queimada em diferentes idades (na vigência de queimaduras em ambas as faces da topografia, multiplicar por 2) Idade/área Até 1 ano 2 a 4 anos 5 a 9 anos 10 a 14 anos 15 anos Cabeça (face ou couro cabeludo) 9,5 % 8,5% 6,5% 5,5% 4,5% Face anterior/posterior da coxa (unilateral) 2,25% 3,25% 4% 4,5% 4,5% Face anterior/posterior da perna (unilateral) 2,5% 2,5% 2,25% 3% 3,75% Fonte: adaptada de Strobel & Fey, 2018.3 6,5 13 1 4,5 1,25 1,75 4 2,5 1 6,5 13 4 2,5 2,5 Criança (5 anos de idade) 9,5 1,0 1,25 1,5 2 13 2,75 2,5 1,75 2 Infantil 1 Figura 25.1 Diagrama antropométrico de Lund‑Browder para o cálculo da superfície corporal queimada em crianças
CAPÍTULOS Endocrinologia e Nutrologia Parte V 26 Insuficiência Adrenal Crônica e Crise Adrenal, 145 27 Hipoglicemia, 148 28 Cetoacidose Diabética, 153 29 Doenças Metabólicas Hereditárias, 157 30 Distúrbios Hidreletrolíticos, 162 31 Distúrbios Ácido-básicos, 170 Endocrinologia e Nutrologia
Hipoglicemia
Conceito
Hipoglicemia caracteriza se por baixas concentrações de glicose no plasma. É o distúrbio metabólico mais comum da infância e consiste em uma emergência médica, pois resulta em falta de substrato energético ao sistema ner voso central (SNC), podendo acarretar sequelas neuroló gicas definitivas em casos recorrentes ou prolongados.1 5
O valor de corte de glicemia considerado seguro, a sintomatologia e a etiologia variam conforme a faixa etá ria (Tabelas 27.1 e 27.2).
Diagnóstico
A suspeita diagnóstica deve ser pautada na tríade de whipple:1
Clínica sugestiva.
Hipoglicemia confirmada por dosagem laboratorial.
Melhora com ingestão ou infusão de glicose.
Os glicosímetros portáteis são bastante utilizados como instrumento de avaliação inicial; no entanto, os resulta dos podem ser imprecisos, principalmente em vigência de baixos níveis, de modo que a hipoglicemia deve ser sempre confirmada por meio da dosagem plasmática da glicose.1,4
No período neonatal, a hipoglicemia é um distúrbio frequente. A investigação diagnóstica está indicada em
casos persistentes (mais de sete dias), refratários ao tra tamento ou se houver sinais e sintomas associados a ou tras doenças ou síndromes (Tabelas 27.2 e 27.3). Após esse período, devem ser investigadas hipoglicemias não justificadas ou recorrentes.5
A investigação da hipoglicemia inicia se pela anam nese detalhada e exame físico completo, com especial atenção a algumas pistas que podem direcionar para determinadas etiologias. A anamnese deve incluir a ca racterização da hipoglicemia, com estabelecimento da relação temporal com o jejum, com o tipo de alimento ingerido e sintomas associados.1,5 No exame físico, al gumas alterações podem sugerir endocrinopatia ou erro inato do metabolismo (Tabela 27.3).
Para investigação laboratorial, é necessária a obtenção de amostra de sangue periférico em vigência de hipo glicemia (espontânea ou induzida) e de urina após este episódio. É a chamada amostra crítica 1,5
Os exames recomendados na emergência incluem: glicose plasmática, gasometria com lactato, eletrólitos (incluindo cloro), ácido úrico e amônia. Deve se conge lar amostra de soro para posterior dosagem de: insuli na, peptídio C, cortisol, hormônio do crescimento (GH), corpos cetônicos, ácidos graxos livres, alanina e piruvato. Além disso, deve se colher sangue em papel filtro para realização de cromatografia de aminoácidos e ácidos or gânicos e perfil de acilcarnitinas.1,5
letargia, hipotonia, irritabilidade, sucção
dieta, hipotermia, taquidispneia, cianose, abalos
tremores, ansiedade,
náuseas, vômitos
cefaleia, alterações visuais e
diminuição da acuidade visual), sonolência,
convulsão, coma, encefalopatia aguda e óbito
Diabéticos tipo 1 atenção a glicemias <70mg/dl
Podem ser mais sutis que os sintomas dos pacientes não diabéticos, especialmente após alguns anos de doença
Fonte: adaptada de Mattar & Castelo, 2018;1 Junior & oliveira, 2017;2 SPP, 2016;3 Ferran, 2017.5
Ca P ítulo 27
Karinne Condack Mafort Branco
ana luiza Franco Scholte
Fernanda dos Santos ururahy
Karina de Ferran
Tabela 27.1 Valores e sintomatologia de hipoglicemia de acordo com a idade Faixa etária Hipoglicemia Sintomatologia Neonatos e lactentes <50mg/dl Sintomas inespecíficos, tais como:
débil ou baixa aceitação da
e convulsões >2 anos de idade <60mg/dl Sintomas adrenérgicos (precoces): sudorese,
taquicardia, fome, fraqueza, palidez,
Sintomas neuroglicopênicos (tardios):
da fala (diplopia, disartria,
mudança de comportamento,
Urgências e Emergências Pediátricas
Si nt omas adr en ér gico s le v es ?
Paciente si ntom átic o?
Tr atam en to Gl ic em ia sé ri ca <50mg/dL
Suspeita cl ín ic ad eh ipoglicemi a
Si ni ss ae in to ma s expostos T na abel a2 7. 1
Flush IV 0,5 a 1g/kg de glicose a (5
10m Lk gG 10% ou /
25 %) /k dS G
de S a 24 mL ge
Co le ta de am os tr a cr ít ica qua nd o indicad o
Possibi li da de de VO ?
Si m Nã o Si m
Av al iar re sultado s de ex am es
Solicit ar : glicemia plas m ática, gaso m etri a com lactato, eletrolitos, ácido úrico , amônia e EAS. Colher sangue em papel-filtro para crom atografia de aminoácidos e ácidos orgânicos e pe r fil de acilcarnitinas. Ar m azenar am ostras de soro e urina para: insulina, peptíd io C, cortisol, GH, corpos cetônicos, ác idos graxos livres, alanina e piruvato
Si m Nã o In suli na n ormal/elevad a Peptídio C > 0,5n g /mL
Ofer ec eo ra s r car bi dt o simples de rá pi da absorção
Hi poglic em ia após 15m in Hi poglic em ia apó s 30 mi n?
Si m
Nã o Si m Nã o Nã o
Ce to se eA GL ausent es
Defeitos genéti cos na oxidação de ácidos graxos e cetogênese
Re er
Com ac id os ee in s ul in ai nde te ctável
Pr esen ça de ce to se
Se m aci do se Ce to se ausen t e eA GL el evados La ctato el evad o
in iciar in fusão co ntínua de pt ie flush mg k/ min de gl ic ose. Aj ta TI G 48
us r a rm e glicem ia r eaval ia da após 30m in conf o
/g
Hipoglicem ia re solvi d a
PI G Asfixia neonata l RN mãe di abétic a Hipopituitarism o neonatal Hiperinsulinis m o congêni to
Doença de depósito de glicogênio tipos 3, 6 e 9 Hipoglicem ia cetótic a Deficiência de GH e/ou cortisol Do en ça de de pósit o do gl ic og ên io ti po 1 Defeit on a gl ic on eo gê ne se he pá ti ca
Figura 27.1 Manejo clínico e diagnóstico diferencial das hipoglicemias ea S: elementos anormais e sedimento; GH: hormônio do crescimento; V o : via oral; IV: intravenoso; SG: soro glicosado; a G l : ácidos graxos livres; PIG: pequeno para idade gestacional; r N: recém nascido; t IG: taxa de infusão de glicose.
Fonte: elaborada pelas autoras do capítulo.
Referências : Mattar & Castelo, 2018; 1 Junior & o liveira, 2017; 2 SPP, 2016; 3 Ferran, 2017. 5
no Dia a Dia 152
Doenças Metabólicas Hereditárias
Conceito
As doenças metabólicas hereditárias (DMH) são distúrbios raros, porém coletivamente considerados uma condição frequente. Ocorrem em consequência da deficiência de componentes intracelulares (enzimas, transportadores, co fatores) de uma via metabólica, resultando em acúmulo de um substrato ou intermediário nessa via e/ou redu zindo a capacidade de síntese de compostos essenciais.1 Podem ser divididas didaticamente em três grupos:2
1. Grupo I: doenças de moléculas complexas, não são tratáveis por dietas e incluem as doenças de depósi to, lisossomais e peroxissomais. Envolvem sintomas permanentes e progressivos. Exemplo: mucopolissa caridose e doença de Gaucher.2
2. Grupo II: doenças que cursam com intoxicação, sen do algumas tratáveis por dietas. Estão neste grupo as doenças que interferem no metabolismo dos aminoáci dos e açúcares em decorrência dos defeitos específicos de um complexo enzimático ou de um transportador. Exemplo: defeito dos aminoácidos, acidúrias orgânicas, defeitos do ciclo da ureia e intolerância aos açúcares.2
3. Grupo III: doenças que envolvem o metabolismo ener gético, sendo algumas tratáveis por dietas. Comprome tem a produção e/ou utilização de energia. Exemplo: defeitos da betaoxidação de ácidos graxos, doenças mitocondriais e doenças do depósito de glicogênio.2
As manifestações clínicas são inespecíficas e facilmente confundidas com condições prevalentes, o que retarda o diagnóstico precoce e acarreta alta morbidade. Geralmen te envolvem o sistema nervoso central (SNC), causan do alteração do estado mental, hipotonia, vômitos e por vezes crises convulsivas, que podem ser secundários à elevação dos níveis de amônia, acidose metabólica e/ou hipoglicemia. O sistema respiratório pode evidenciar ta quipneia como compensação da acidose metabólica
ou por hiperamonemia. Recusa alimentar, náuseas e vô mitos também são frequentes. Acometimento cardíaco geralmente é por estresse metabólico e pode cursar com arritmias.3
As DMH, de maneira específica, podem apresentar se com odores atípicos de secreções fisiológicas, sendo ob servados principalmente na doença do xarope de bor do, acidúria isovalérica, glutárica tipo II e fenilcetonúria.1
Nas acidúrias metilmalônica e propiônica, é mais fre quente acidente vascular encefálico. Podem ocorrer al terações neurológicas, como distonias, convulsões ou desordens de movimentos.3
Os defeitos primários do ciclo da ureia estão asso ciados a aumento de amônia, que é altamente tóxica, devendo ser titulada em pacientes que apresentam en cefalopatia ou alteração da consciência sem explicação.3
Nas doenças do metabolismo do carboidrato, podem ocorrer disfunção hepática, neurológica e coagulopatia.3
No que se refere aos distúrbios dos aminoácidos, quando detectados de maneira precoce, evita se sequela neurológica irreversível.3
As doenças do grupo III podem ocasionar alteração do estado neurológico, risco de morte súbita e arritmias, além de aumentarem ácido lático, enzimas musculares (creati nofosfoquinase e aldolase) e alterarem o hepatograma.3
Em geral, esses pacientes são admitidos na emergên cia com quadro de descompensação da doença de base. A primeira parte do capítulo aborda as condutas gerais nas DMH, e a segunda parte relaciona o tratamento das doenças em específico.3
Diagnóstico
A coleta de amostras de urina e sangue (Tabela 29.1, Figuras 29.1 e 29.2) no momento e após o tratamen to da crise metabólica deve ser solicitada para avaliação inicial na emergência e uma parte armazenada para es tudos futuros.4
Hemograma completo, função renal, eletrólitos com cloro para cálculo de ânion gap, glicose, gasometria arterial, ácido
amônia, ácidos graxos livres, 3 hidroxibutirato e ácido lático
sulfitos, eletrólitos, ureia, creatinina, ácido úrico
Ca P ítulo 29
Gabriella Queiroga Bairos de Castro
Maria Carolina de Pinho Porto
Mônica de araujo Moretzsohn
Tabela
29.1
Exames laboratoriais iniciais na emergência
Sérico
úrico, coagulograma,
hepatograma,
creatinofosfoquinase,
Urinário Testes com fita reagente para cetona, substâncias redutoras, pH,
Fonte: adaptada de SBP; 2019.4
Urgências e Emergências Pediátricas
pHu ácido + cetonúria + AGs alto
Avaliar exames*
Amônia 400≥ Sem cetonúria
Hipoglicemia +/ Dc +/–Dh
Defeitos primários do ciclo da ureia
Figura 29.1 Abordagem diagnóstica das doenças metabólicas hereditárias
DOAG/GAL/IHF/ Tiro1
*Sérico: gasometria arterial, hepatograma, eletrólitos com cloro para cálculo de ânion gap, amônia e glicose. urinário: cetona.
DMH: doenças metabólicas hereditárias; pHu ácido: tGI: trato gastrintestinal; pH urinário ácido; aGs alto: ânion gap sérico alto; Dc: distúrbios cardíacos; Dh: distúrbios hepáticos; aoCr: acidúrias orgânicas de cadeia ramificada; DoaG: deficiência oxidação dos ácidos graxos; Gal: galactosemia; IHF: intolerância hereditária à frutose; tiro1: tirosinemia tipo I.
Fonte: elaborada pelas autoras do capítulo.
Referência: MacNeill & Walker, 2018.3
Alc. resp.
Suspeita de DMH
Resultado da gasometria
Normal
Glicemia
Baixa
Cetnoas no soroe urina
As atc. met. +AGl o Presentes
DPCU AOCRF
Amônia muito elevada Amônia eelvada
Ausentes
Metabolismo dos carboidratos DOAG
Amônia normal
Figura 29.2 Diagnóstico diferencial das doenças metabólica hereditária
Amônia discreto
DMH: doença metabólica hereditária; alc. resp.: alcalose respiratória; ac. met.: acidose metabólica; aGs alto: ânion gap sérico alto; DPCu: defeito primário do ciclo da ureia; aoCrF: acidúrias orgânicas de cadeia ramificada; DoaG: deficiência oxidação dos ácidos graxos.
Fonte: elaborada pelas autoras do capítulo.
Referência: MacNeill & Walker, 2018.3
Outros exames podem ser solicitados de maneira complementar a depender da história clínica, como punção lombar, radiografia de tórax, ecocardiograma, eletrocardiograma (ECG), ultrassonografia transfonta nela, ressonância magnética de crânio e eletroencefa lograma (EEG).4
Diagnóstico diferencial
Deve se diferenciar de condições clínicas, como: sep se, intolerância à fórmula láctea, causas endócrinas de hipoglicemia, epilepsia, hepatopatias e estenose hiper trófica do piloro.1
Tratamento
Tratamento geral
Como forma de manejo inicial (Tabela 29.2 e Figura 29.3), deve se realizar medidas de suporte para estabi lização clínica, identificando se distúrbios hidreletrolíticos, infecciosos e metabólicos associados. Estas incluem for necimento de suporte ventilatório e reanimação fluídica. Deve se promover dieta oral zero nas primeiras 48h e controle de glicemia sérica inicialmente de 1/1h, porém prevenir o catabolismo com infusão de glicose hipertôni ca; em caso de hiperglicemia, ou seja, glicose plasmáti ca superior a 250mg/dL associada à glicosúria, deve se
no Dia a Dia 158
Suspeita DMH com sofrimento neurológico +/– sintomas TGI +/– taquipneia AOCR
CAPÍTULOS Gastrenterologia Parte VI 32 Hemorragia Digestiva Aguda, 177 33 Dor Abdominal Aguda, 182 34 Gastrenterite Aguda, 187 35 Insuficiência Hepática Aguda, 191 36 Doença Inflamatória Intestinal, 196 Gastrenterologia
Hemorragia Digestiva Aguda
Conceito
A hemorragia digestiva é caracterizada pela perda de sangue, que se origina em qualquer segmento do tubo digestivo, podendo ser primária ou secundária a outra patologia. É uma condição pouco frequente, que pode ocorrer em qualquer idade, na maioria das vezes em pe quena quantidade e autolimitada. O papel do pediatra na emergência é tentar quantificar as perdas e suas conse quências hemodinâmicas, buscar sua etiologia e iniciar um tratamento.1 De acordo com as formas de apresen tação, a hemorragia digestiva pode ser classificada em:1 3
Hematêmese : vômitos com sangue vivo ou em “borra de café”.
Melena: fezes enegrecidas com odor característico.
Hematoquezia ou enterorragia: evacuação com sangue vivo.
De acordo com sua localização, pode se classificar como:2,3
Hemorragia digestiva alta (HDA): sangramento de origem acima do ligamento de Treitz, manifesta se como hematêmese ou melena; porém, se o sangra mento for abundante com trânsito intestinal acelerado, pode apresentar se como hematoquezia.
Hemorragia digestiva baixa (HDB): sangramento entre o ligamento de Treitz e o ânus, manifesta se como hematoquezia ou enterorragia. Mais raramente pode apresentar se como melena, caso o sangramen to se origine do intestino delgado (entre o ligamento de Treitz e a válvula ileocecal).
Diagnóstico
Deve ser confirmada a ocorrência do sangramento, des cartando situações que possam mimetizá lo, como inges tão de alimentos de coloração avermelhada ou substân cias, como o ferro. A anamnese deve incluir informações sobre o início e a duração da hemorragia, a quantidade estimada de perda sanguínea e sintomas associados. Informações sobre o uso de medicamentos são impor tantes para avaliar potenciais substâncias causadoras de ulcerações, como anti inflamatórios não esteroides (AINE) e corticosteroides, uso de álcool, tabaco e cafeína.4
Devem ser pesquisados sintomas associados, como dispepsia, dor abdominal, disfagia, perda de peso, cresci mento inadequado, febre, fadiga, dor para evacuar, diar reia, constipação, icterícia e aparecimento de hematomas.2 Ao exame clínico, deve se avaliar o estado hemodinâmico e os sinais vitais, incluindo frequência cardíaca, frequên cia respiratória, pressão arterial, hipotensão ortostática, tempo de enchimento capilar, pulsos periféricos e nível de consciência.4
Deve se examinar a orofaringe em busca de úlceras ou lesões pigmentadas e a cavidade nasal para descar tar epistaxe. Icterícia, hepatosplenomegalia, ascite ou cir culação colateral demonstra provável comprometimento hepático e hipertensão portal. Petéquias, hematomas e sangramento de mucosas podem evidenciar plaquetope nia ou coagulopatias. Epigastralgia pode estar associada a úlceras ou gastrite hemorrágica, e peristalse ausente ou diminuída pode estar relacionada com doenças cirúrgicas. No exame retal, podemos encontrar fissuras ou pólipos.2
Em pacientes apresentando HDA, clinicamente signifi cativa e inexplicada, a lavagem nasogástrica ou orogástri ca pode ser usada para confirmar o diagnóstico e avaliar se ela ainda está em atividade, determinar a quantida de, ajudar na visualização da endoscopia digestiva alta e prevenir broncoaspiração.3,4
A avaliação laboratorial inicial deve ser realizada com hemograma para quantificar a anemia, tempo de pro trombina (TAP) e tempo de tromboplastina parcial ati vada (PTT) para avaliar a função de coagulação, tran saminases, bilirrubina total e frações, glicemia, proteína total e frações e amônia para avaliar a função hepática e encefalopatia, ureia e creatinina para avaliar a função renal e tipagem sanguínea com prova cruzada, em caso de necessidade de transfusão sanguínea.2
No caso da HDB, pode ser realizada a pesquisa de marcadores inespecíficos, como proteína C reativa (PC R) e velocidade de hemossedimentação (VHS), além de pesquisa nas fezes para bactérias (Salmonella, Shigella, Clostridium difficile, Yersinia, Campylobacter e Escheri chia coli), vírus (citomegalovírus em imunodeprimidos) e parasitas (ovos, larvas e protozoários).5 Quanto aos exames radiológicos e de medicina nuclear, a radiografia simples de abdome é indicada na suspeita de ingestão de
Ca P ítulo 32
Paula Silva ramos
Mariana tschoepke aires
Silvio da rocha Carvalho
Urgências e Emergências Pediátricas
Anamnese com dados de início, duração, quantidade estimada de perda, uso de medicamentos e sintomas associados
Coletar hemograma, coagulograma, hepatograma, glicemia, amônia, ureia, creatinina e tipagem sanguínea com prova cruzada
Iniciar Inibidor da bomba de prótons p. ex., omeprazol via oral, na dose de 1 a 3mg/kg/dia
Transferência para UTI – manter suporte hemodinâmico
Avaliar estabilidade hemodinâmica (FC, FR, PA, PCP, pulsos periféricos e nível de consciência)
Instável hemodinamicamente
Suporte avançado de vida pediátrico (ABCDE)
Monitoração, garantir via aérea pérvia e oferta de oxigênio
Dois acessos vasculares, infusão de cristaloides 20mL/kg até 3× e considerar hemoderivados e vitamina K
Coletar hemograma, coagulograma, hepatograma, glicemia, amônia, ureia, creatinina e tipagem sanguínea com prova cruzada
Realizar EDA terapêutica nas primeiras 24h de sintomas
Lavagem nasogástrica ou orogástrica: confirmar o diagnóstico, determinar a quantidade, ajudar na visualização da EDA e prevenir broncoaspiração
Considerar
Inibidor da bomba de prótons p. ex., omeprazol IV, na dose de 1 a 3mg/kg/dia, durante 1h
Droga vasoativa (se sangramento por variz esofágica) –p. ex., octreotide na dose de 1 a 2g/kg IV emµ bolus (máx 50 g), seguidoµ de 1 a 2µg/kg/h como infusão contínua (máx. 50µg/h)
Betabloqueadores não seletivos (profilaxia 1e o 2) –p. ex.,o propranolol na dose de 0,5 a 2mg/kg/dia, dividido em 2 a 4 doses
no Dia a Dia 180
Estávelhemodinamicamente Re au naldehemorragia digestivaalta agudal to osi
Figura 32.1 Conduta na hemorragia digestiva alta FC: frequência cardíaca; Fr: frequência respiratória; Pa: pressão arterial; PCP: perfusão capilar periférica; utI: unidade de terapia intensiva; eDa: endoscopia digestiva alta; IV: intravenoso. Fonte: elaborada pelos autores do capítulo. Referências: romano et al., 2017;3 tortori, 2017;5 Garcia et al., 2015.8
Dor Abdominal Aguda
Conceito
A dor abdominal é um sintoma comum na infância. Pode ser ocasionada por uma grande variedade de condições cirúrgicas ou cirúrgicas e originar se de órgãos abdomi nais, órgãos vizinhos ou extra abdominais.1
A dor abdominal aguda geralmente é autolimitada e benigna, sendo o desafio do pediatra na emergência diferenciá la das afecções ameaçadoras à vida.2,3 Neste capítulo, serão abordados os quadros de dor abdominal não cirúrgicos.
Diagnóstico
A avaliação de uma criança com dor abdominal aguda na emergência requer anamnese completa e exame físi co minucioso, cujos principais pontos são destacados na Tabela 33.1, assim como a avaliação laboratorial.
Os exames de imagem podem ser um componente essencial em crianças que apresentem clínica de trauma tismo, irritação peritoneal, sinais de obstrução, massas, distensão ou dor localizada. A radiografia de abdome tem utilidade limitada, podendo ajudar em casos de obstrução,
peritonite, cetoacidose diabética)
Ca P ítulo 33
Silvio da rocha Carvalho Paula Silva ramos Mariana tschoepke aires
Tabela 33.1 Principais dados da anamnese, exame físico e avaliação laboratorial de crianças com dor abdominal aguda Anamnese Idade Comorbidades Cirurgias prévias História de traumatismo uso de medicações Início dos sintomas Características da dor: progressão, localização, intensidade, fatores precipitantes e de alívio outros sintomas associados Sinais estado geral Paciente com limitação ou inquieto – posição antálgica Febre (processo infeccioso ou inflamatório) taquipneia (pneumonia? acidose metabólica?) taquicardia e hipotensão (hipovolemia? Infecção?) Exame físico Criança cooperativa em posição confortável Distensão (obstrução ou massa abdominal) Peristalse reduzida (irritação peritoneal) Peristalse aumentada (gastrenterite) localização da dor (relato verbal, apontar o local da dor) rigidez de parede (irritação peritoneal) Hipertimpanismo (distensão gasosa) Macicez (massa abdominal ou visceromegalia) Submacicez (ascite) avaliação da genitália externa, ânus e reto Achados laboratoriais Hemograma com leucocitose e neutrofilia (processo infeccioso ou inflamatório) Hematócrito baixo (anemia, sangramento agudo, hemoglobinopatias) trombocitopenia (síndrome hemolítico urêmica, sepse, dengue) aumento de enzimas hepáticas (hepatite) aumento de lipase e amilase (pancreatite) acidose metabólica (desidratação, obstrução intestinal,
eaS (infecção do trato urinário) teste de gravidez (meninas que já tiveram a menarca) eaS: elementos anormais e sedimento. Fonte: adaptada de Kim, 2013;1 Neuman, 2021.2,3
Urgências e Emergências Pediátricas
Pernas Posição normal ou relaxadas Inquietas, agitadas, tensas
Contorcendo se, virando se para trás e para a frente, tensa
Curvada, rígida ou com movimentos bruscos
Chutando ou esticadas atividade Quieta, na posição normal, movendo se facilmente
choro (acordada ou dormindo)
Silva & thuler, 2008.7
ou choramingos; queixa ocasional
toques, abraços ou conversas ocasionais; pode ser distraída
O tratamento da dor pode ser feito de forma esca lonada (Tabela 33.3). Os analgésicos e os anti inflama tórios não esteroides (AINE) estão indicados para tratar a dor leve a moderada, seguidos dos opioides para tra tamento da dor moderada a severa. Os fármacos mais utilizados são:
Paracetamol.
Dipirona.
Ibuprofeno.
Cetorolaco.
Tabela
Dipirona: a partir de 3 meses de vida, na dose de 10 a 25mg/kg/ dose a cada 4 a 6h, Vo/IM/IV
Paracetamol: a partir do nascimento, na dose de 10 a 15mg/kg/dose a cada 4 a 6h, Vo. Dose máxima: 75mg/kg/dia, não exceder 4.000mg/dia
inflamatórios
Diclofenaco.
Nimesulida.
Cetoprofeno.
Naproxeno.
Choro persistente, gritos ou soluços; queixa com frequência
Difícil de consolar ou confortar
Em relação aos opioides, a propriedade mais impor tante da morfina e dos opioides correlatos é a analge sia, sem ocasionar perda da consciência, mas com ris co de depressão respiratória e sedação se usados em doses maiores, além de náuseas, hipotensão postural
não esteroides e opioides utilizados em pediatria
esteroides
Ibuprofeno: a partir de 6 meses de vida, na dose de 4 a 10mg/kg/dose (máximo 400mg/dose) a cada 6 a 8h, Vo. Dose máxima: 40mg/kg/dia ou 1.200mg/dia
Cetoprofeno: a partir de 6 meses de vida, na dose de 1 gota/kg (gotas) ou 0,5mg/kg/dose (solução oral ou injetável) a cada 6 a 8h, Vo/IM/IV. Dose máxima: 300mg/dia
Tramadol: a partir de 12 anos de idade, na dose de 1 a 2mg/kg/dose ou 50 a 100mg a cada 4 a 6h (máximo 400mg/dia), Vo/IM/IV
Morfina – neonatos: se eV/IM/SC, fazer 0,05 a 0,1mg/kg/dose a cada 4 a 6h. Se Vo, fazer 0,08mg/kg/dose a cada 4 a 6h
Crianças abaixo de 6 meses de vida: se eV/SC, fazer 0,025 a 0,03mg/kg/dose a cada 2 a 4h. Se Vo, fazer 0,08 a 0,1mg/kg/dose a cada 3 a 4h
Crianças acima de 6 meses de vida: y <50kg: se eV/IM/SC, fazer 0,05mg/kg/ dose a cada 2 a 4h. Se Vo, fazer 0,2 a 0,5mg/kg/dose a cada 3 a 4h y >50kg: se eV/IM/SC, fazer 2 a 5mg/dose a cada 2 a 4h. Se Vo, fazer 15 a 20mg/ dose a cada 3 a 4h
Doses máximas de uso injetável:
Cetorolaco: a partir de 6 meses de vida, na dose de 0,5 a 1mg/kg/ dose (máximo 30mg/dose) a cada 6h, IM/IV
Nimesulida: a partir de 12 anos de vida, na dose de 5mg/kg/dia, com intervalo de 12h (máximo de 40 gotas/dose ou 1 comp. de 100mg) a cada 12h, Vo
Neonatos: 0,1mg/kg/dose.
Lactentes: 2mg/dose.
1 a 6 anos de idade: 4mg/dose.
7 a 12 anos de idade: 8mg/dose.
>12 anos de idade: 10mg/dose
no Dia a Dia 184
Tabela 33.2 Escala face, legs, activity, cry, consolability Categorias Pontuação 0 1 2 Face Nenhuma expressão especial ou sorriso Caretas ou sobrancelhas franzidas de vez em quando, introversão, desinteresse tremor frequente do queixo, mandíbulas cerradas
Choro Sem
Gemidos
Consolabilidade Satisfeita, relaxada tranquilizada por
Fonte: adaptada de
33.3 Principais analgésicos, anti‑inflamatórios
Analgésicos Anti
não
Opioides
y
y
y
y
y
Vo: via oral; IV: intravenoso; IM: intramuscular; SC: subcutâneo. Fonte: adaptada de Kraychete & Wanderley, 2019;6 adami et al., 2015;8 taketomo et al., 2018.9
CAPÍTULOS Hematologia e Hemoterapia Parte VII 37 Neutropenia Febril, 203 38 Síndrome de Lise Tumoral, 207 39 Complicações Agudas da Doença Falciforme, 211 40 Reações Transfusionais, 218 41 Trombocitopenia Imune Primária, 223 Hematologia e Hemoterapia
38
Síndrome de Lise Tumoral
Conceito
A síndrome de lise tumoral (SLT) é a emergência onco lógica mais comumente encontrada na faixa etária pe diátrica. Caracteriza se por alterações metabólicas decor rentes da destruição maciça, espontânea ou relacionada com o tratamento, de células neoplásicas. A liberação de componentes intracelulares na corrente sanguínea, pela destruição celular, causa a tríade clássica de hiper uricemia, hipercalemia e hiperfosfatemia presentes na síndrome. Pode ser definida como laboratorial (quando há apenas de alterações metabólicas) ou clínica (quando há alterações laboratoriais e manifestações clínicas). 1 4
Tabela 38.1 Síndrome de lise tumoral laboratorial e clínica
Na Tabela 38.1, estão descritas as definições da SLT clínica e laboratorial.
A apresentação clínica da SLT está relacionada com as anormalidades metabólicas que incluem hipocal cemia, hipercalemia, hiperfosfatemia e hiperuricemia, porém muitas manifestações são inespecíficas e com graus variados de intensidade, o que costuma dificul tar a identificação clínica do distúrbio presente. Geral mente são mais comuns após 24 a 48h do início do tratamento. A Tabela 38.2 mostra as principais mani festações clínicas presentes nos pacientes com SLT, às quais o pediatra deve estar atento durante o exame fí sico na emergência.4,5
Critérios para SLT laboratorial (SLTL)* – 2 ou mais das seguintes manifestações Critérios para SLT clínica (SLTC)**
Hiperuricemia: ácido úrico >8mg/dl ou aumento de 25% do valor basal
Hiperfosfatemia: fósforo >6,5mg/dl ou aumento de 25% do valor basal
Hipercalemia: potássio >6meq/l ou aumento de 25% do valor basal
Hipocalcemia: cálcio corrigido <7mg/dl ou cálcio iônico <1,75mmol/l ou redução de 25% do valor basal
Injúria renal aguda: aumento da creatinina sérica em 1,5× acima dos valores de normalidade (de acordo com sexo e idade)
arritmia cardíaca/morte súbita
Convulsão
*Sltl: variação de 25% do valor basal de 2 ou mais parâmetros deve estar presente simultaneamente no período que engloba 3 dias antes e 7 dias depois do início da quimioterapia. Variações consideradas para pacientes submetidos a hidratação, alcalinização e que estejam recebendo medicação hipouricemiante; **SltC: alterações laboratoriais mais uma alteração clínica. Slt: síndrome de lise tumoral.
Fonte: adaptada de eisencraft, 2018.4
cólica
eletrocardiograma; Ira: insuficiência
aguda.
Ca P ítulo
renata Souza Pereira da Silva
Marcella
liz
romaro Schaustz
Camila
Koeler
lira
Tabela 38.2 Manifestações clínicas da SLT de acordo com os distúrbios metabólicos específicos Hiperuricemia Digestivas: náuseas, vômitos, anorexia Renais: oligúria/anúria, hematúria, dor abdominal, cólica nefrética, insuficiência renal, azotemia, edema, hipertensão, ICC, edema cerebral, acidose, tetania, arritmia, síncope, convulsão, morte súbita Hiperpotassemia Cardiocirculatórias: alterações no eCG (onda t apiculada, complexo QrS alargado), disritmias ventriculares e parada cardíaca Gastrintestinais: cólicas e câimbras abdominais, náuseas, vômitos, diarreia, anorexia Musculoesqueléticas: fraqueza, parestesia, fadiga, letargia e irritabilidade Hiperfosfatemia Gastrintestinais: náuseas, vômitos e diarreia Cardíacas: arritmias Neurológicas: letargia e convulsão Renais: oligúria/anúria, azotemia e Ira Hipocalcemia Musculoesqueléticas: câimbras musculares e tetania Cardíacas: intervalo Qt longo e arritmia fatal Neurológicas: convulsão Renais: nefrocalcinose, oligúria/anúria, azotemia, hematúria,
nefrética e Ira Slt: síndrome de lise tumoral; ICC: insuficiência cardíaca congestiva; eCG:
renal
Fonte: adaptada de eisencraft, 2018.4
Urgências e Emergências Pediátricas
SLT laboratorial (assintomática)
Hiperuricemia: ácido úrico 8mg/dL ou> aumento de 25% do valor basal
Hiperfosfatemia: fósforo 6,5mg/dL ou> aumento de 25% do valor basal
Hipercalemia: potássio6mEq/L ou> aumento de 25% do valor basal
Hipocalcemia: cálcio corrigido <7mg/dL ou cálcio iônico 1,75mmol/L ou redução< de 25% do valor basal
SLTClínica (sinaise sintomas +alteraçõeslaboratoriais)
Os principais: TGI:náuseas eanorexia Cardíacas:arritmias SNC:convulsões eredução do níveldeconsciência Muscular:tetaniae câimbras Renal:oligúriaeanúria
Atentar para os fatores de risco, principalmente ao início do tratamento*
Diagnóstico confirmado?
Sim
Hiper-hidratação:5 000mL/m/dia 2
Não
Furosemida 0,5a 1mg/kg/dose: se função renalnormal e estável hemodinamicamente
Hipercalemia:monitoração cardíaca (K 6mEq/L)>
Se alteração em ECG: gluconatodecálcio10% 0,5a 1mL/kgIV lento
Usodebeta-agonista, insulinaediálisesenecessário Hiperuricemia:troca de alopurinol porrasburicase(se ácido úrico>7mg/dL;disfunção renalinicial;LLA ou LMAcom leucóticos ≥100.000/mm³; Linfoma de Burkitt ou linfoblástico em estádiosIII ou IV;LDH superiora2×o limite de normalidade) Dose recomendada: 0,03 a 0,05mg/kg IV, dose única (repetir apenas se ovalor persistir)
Hiperfosfatemia: excluir fósforo da dieta. Hidróxido de alumínio: 50 a 150mg/kg/dia 6/6h. Carbonato de cálcio 30 a 40mg/kg/dose VO nas refeições. Sevelamer 800 a 1.600mg VO 8/8h nas refeições Hipocalcemia:tratar apenas quando sintomáticae/oualterações eletrocardiográficas
Figura 38.1 Manejo da síndrome de lise tumoral na emergência pediátrica
Fatores de risco presentes? Iniciar medidas de profilaxia
Sim
Hiper-hidratação: 3.000mL/m/diade 2 SG 5%
Alcalinização: 120mEq/kg/dia de NaHCO3
Inicialmente não adicionarKCl à hidratação
Alopurinol: 300mg/m²/dia8/8h 3a8dias
Manter diurese >100mL/m²/h Manter pH urinárioentre 7 e7,5 (sealcalinização) Solicitar hemogramae bioquímica de lise a cada 12 ou 24h
*Malignidades com alta taxa de proliferação celular e grande massa tumoral: leucemia linfoblástica aguda, linfoma de Burkitt, linfoma difuso de grandes células B, contagem de leucócitos totais >100.000 células/mm³, doença renal preexistente, redução da diurese, sepse, desidrogenase lática (lDH) >1.500u/l Slt: síndrome de lise tumoral; tGI: trato gastrintestinal; SNC: sistema nervoso central; eCG: eletrocardiograma; lla : leucemia linfoide aguda; lMa: leucemia mieloide aguda; IV: intravenoso; lDH: desidrogenase lática; Vo: via oral; KCl: cloreto de potássio. Fonte: elaborada pelas autoras do capítulo.
Referências: eisencraft, 2018;4 Souza et al., 2019;7 Schrappe, 2010.8
no Dia a Dia 210
Destruição maciça de células neoplásicas, espontânea ou induzida pelo tratamento Liberação de componentes intracelulares na corrente sanguínea Tríade clássica: hiperuricemia + hipercalemia + hiperfosfatemia
Não
39
Complicações Agudas da Doença Falciforme
Conceito
A doença falciforme é uma das condições genéticas mais frequentes no Brasil e caracteriza se pela hemoglobina S nas hemácias em heterozigose ou homozigose.1 A hemoglobina S causa alteração na forma e função das hemácias, favorecendo episódios de hemólise, vasoclu são e isquemia.2 5 Sua gravidade é variável e as principais causas de morbimortalidade estão relacionadas com as complicações agudas, sendo a infecção a maior causa de óbitos em menores de 5 anos de idade.1 6
As complicações agudas da doença falciforme serão descritas a seguir.
Febre
As infecções constituem a principal causa de óbito na doença falciforme na infância.1,2 A asplenia e a imunos supressão funcionais da doença aumentam este risco. Os patógenos mais frequentes são Streptococcus pneumo niae, Haemophilus influenzae, Escherichia coli, Staphylo coccus aureus, Salmonella spp. e Mycoplasma pneumo niae 1,2,7 Em razão da asplenia funcional, menores de 5 anos de idade devem fazer profilaxia com penicilina e os pacientes de todas as idades devem estar em dia com o cartão vacinal, principalmente com cobertura contra germes encapsulados.2
Diagnóstico
O risco de complicação infecciosa em pacientes com doença falciforme é identificado por meio de anamne se e exame físico cuidadosos. Deve se ficar atento a:1,2,7
Idade do paciente, sendo os menores de 3 anos de idade mais propensos a quadros graves.
Identificação do foco infeccioso (pulmonar, urinário, sistema nervoso central, entre outros).
Sinais de gravidade (hipotensão, queda de saturação, palidez intensa).
A coleta de exames laboratoriais e de imagem para rastreio infeccioso deve conter inicialmente: hemo grama completo, contagem de reticulócitos, Proteína C-reativa (PC-R) em cadeia da polimerase, velocidade de hemossedimentação (VHS), culturas de sangue e urina e exames de imagem de acordo com a suspeita clínica.
A internação está indicada para todos os pacientes me nores de 3 anos de idade com febre acima de 38,3°C, objetivando avaliar a evolução do quadro.1,2,7 Nos meno res de 5 anos de idade e esplenectomizados, a decisão sobre necessidade de internação será individualizada, de acordo com os resultados laboratoriais (hemograma, contagem de reticulócitos, radiografia de tórax, hemocul tura e urinocultura).1,5
Tratamento
Nos menores de 5 anos de idade e esplenectomizados, deve se iniciar empiricamente cefuroxima (60mg/kg/dia; aumentar para 150mg/kg/dia na suspeita de osteomie lite) ou amoxicilina + clavulanato (50mg/kg/dia) oral ou intravenosa (IV) de acordo com a condição clínica. Se houver suspeita de meningite, deve se iniciar ceftriaxona (100mg/kg/dia) após realização de punção lombar diag nóstica, sempre que possível.6 Avaliar associação com macrolídeos (azitromicina 10mg/kg/dia), na suspeita de infecção por germes atípicos, e oseltamivir (dose conforme Tabela 39.1), quando houver síndrome gripal. Nos maio res de 5 anos de idade, com estabilidade hemodinâmica e sem critérios de gravidade, a antibioticoterapia pode ser via oral em domicílio, direcionada ao foco infeccioso.1,6
Idade
Peso corporal
Tratamento por 5 dias
Maior de 1 ano ≤15kg 30mg, 2 vezes ao dia entre 15 e 23kg 45mg, 2 vezes ao dia entre 23 e 40kg 60mg, 2 vezes ao dia >40kg 75mg, 2 vezes ao dia
Menor de 1 ano 0 a 8 meses 3mg/kg, 12 em 12h 9 a 11 meses 3,5mg/kg, 12 em 12 h
Ca P ítulo
Mayana
Frotté da Costa Patricia olga Souza Sergio Cristiane de Sá Ferreira Facio
Tabela 39.1 Dose recomendada de oseltamivir de acordo com idade e peso do paciente
Fonte: adaptada de Brasil, 2017.8
Urgências e Emergências Pediátricas
A hidratação venosa (HV) está indicada em casos de dor moderada ou grave com base nas necessidades hí dricas diárias, não sendo necessário hiper hidratação. Os sinais vitais e a oximetria de pulso devem ser monitora dos para detecção precoce de hipoxemia (evolução para síndrome torácica aguda). É necessário avaliar também a necessidade de transfusão de concentrado de hemácias nos pacientes com queda de 20% da hemoglobina basal.
A avaliação da intensidade da dor com base na escala analógica deve ser realizada diariamente para descalona mento da analgesia quando há melhora da graduação da dor (retira se primeiro o último fármaco introduzido durante o protocolo da dor e a cada 24h se o paciente permanecer estável sem piora na escala analógica dor, retira se um fármaco) até a resolução do quadro.1,2,5,6
A Figura 39.4 resume a abordagem do paciente com doença falciforme e crise álgica.
Síndrome torácica aguda
A síndrome torácica aguda (STA) é definida como sintomas respiratórios acompanhados de um novo infiltrado pulmo nar na radiografia de tórax e hipoxemia. Tem etiopatogenia multifatorial, sendo os principais fatores a vasoclusão e a liberação de mediadores inflamatórios em vasos pulmona res, ocasionando microinfartos com atelectasias e hipoxe mia. Pode progredir rapidamente, sendo a causa mais co mum de morte em pacientes com doença falciforme.1,4,6,11
Diagnóstico
É caracterizada pela tríade de sinal/sintoma respiratório + infiltrado novo em radiografia de tórax + hipoxemia.1,4,6,11
Tratamento
tratamento da
inclui
analgésicos
hemácias.1,2,3,8 O manejo terapêutico da dor deve ser iniciado com analgésicos comuns (dipirona ou parace tamol) em associação com anti inflamatório não esteroi des, devendo ser evitado sempre que possível; de acordo com a escala de dor, podem ser administrados analgé sicos opioides com o objetivo de manter um equilíbrio entre analgesia, a fim de prevenir atelectasias e sedação excessiva que pode acarretar a hipoventilação e hipóxia.11
A administração de fluidos deve ser feita com cautela e direcionada para o estado de hidratação do paciente. Isto se deve ao fato de a hipovolemia ser uma condição de agravamento da falcização e a hipervolemia ser uma condição acarretar a edema pulmonar e piora da oxige nação nestes casos.11
É utilizada antibioticoterapia de amplo espectro com cefalosporinas (cefuroxima 60mg/kg/dia) associadas a macrolídios (azitromicina 10mg/kg/dia) em caso de si nais clínicos ou radiológicos suspeitos de Mycoplasma pneumoniae. O uso de antivirais como o oseltamivir (do ses conforme o peso, presentes na Tabela 39.1) está in dicada em casos de suspeita de influenza (quadros de síndrome gripal).2,3,6
O suporte transfusional deve ser fornecido por transfusão de concentrado de hemácias simples ou por transfusão de substituição parcial com objetivo de melhora da oxigenação e aumento dos níveis de hemoglobina A nos seguintes casos:6
Hipoxemia acentuada (pressão parcial de oxigênio [paO2] inferior a 70mmHg).
Queda abaixo de 25% do nível basal de paO2 do paciente.
Insuficiência cardíaca congestiva ou insuficiência car díaca direita aguda.
Pneumonia rapidamente progressiva e/ou sinais clínicos de insuficiência respiratória.6
A fisioterapia é fundamental para a prevenção de atelectasias.1,2,3,11
no Dia a Dia 214
O
STA
internação e instituição pre coce de analgesia, HV cuidadosa, antibioticoterapia, oxi gênio suplementar e transfusões de concentrado de LEVE MODERADA INTENSA 0 1 2 3 4 5 6 7 8 9 10 Figura 39.3 Escala visual analógica para avaliação da intensidade da dor Fonte: adaptada de Silva & thuler, 2008.10 Tabela 39.2 Tratamento da crise álgica em paciente com doença falciforme de acordo com a escala analógica da dor Graduação da dor pela escala analógica da dor 1 a 3 4 a 6 7 a 10 tratamento analgésicos comuns* 4/4h analgésicos comuns 4/4h + anti inflamatórios** 8/8h intercalados
comuns 4/4h + analgésicos potentes*** 4/4h + anti inflamatórios 8/8h intercalados *Dipirona 10 a 25mg/kg dose ou paracetamol 10mg/kg/dose. **Ibuprofeno 10mg/kg/dose até 6/6h ou cetoprofeno 1mg/kg/dose 12/12h ou diclofenaco 1mg/kg/dose 12/12h. ***Codeína 1mg/kg/dose ou tramadol 1mg/kg/dose ou morfina 0,1mg/kg/dose. Fonte: adaptada de Brasil, 2013.6
CAPÍTULOS Infectologia Parte VIII 42 Sepse e Choque Séptico, 231 43 Febre sem Sinais de Localização, 236 44 Infecção do Trato Urinário, 242 45 Linfonodomegalia, 247 46 Meningoencefalite, 251 47 Doenças Exantemáticas Febris Agudas e Arboviroses, 257 48 Piodermite e Celulite, 265 49 Artrite Séptica e Osteomielite Aguda, 269 50 Infecção pelo SARS-CoV-2 (Covid-19), 274 Infectologia
Doenças Exantemáticas Febris Agudas e Arboviroses
laura Santos oliveira
Cristina Barroso Hofer
Conceito
Aproximadamente 65% das crianças com febre e exante ma apresentam etiologia infecciosa, sendo vírus o agente causador em 72% dos casos.1 Exantema é uma erupção cutânea e pode ser classificado como:2 4
Exantema maculopapular: é o mais frequente nas doenças infecciosas sistêmicas, mais comumente associado a vírus, dividido em:
y Morbiliforme: pequenas maculopápulas eritemato sas, lenticulares ou numulares, permeadas por pele sã, podendo confluir. Típico do sarampo, pode estar presente em rubéola, exantema súbito, dengue, mononucleose, enteroviroses, leptospirose, toxo plasmose, hepatites virais, síndrome de Kawasaki e reações medicamentosas.
y Escarlatiniforme: eritema difuso, puntiforme, ver melho vivo, áspero, sem solução de continuidade, poupa região perioral. Típico da escarlatina, pode ser observado em rubéola, síndrome de Kawasaki e reações medicamentosas.
y Rubeoliforme: semelhante ao morbiliforme, com pápulas menores e coloração rósea. Encontrado na rubéola, viroses respiratórias, enteroviroses, febre tifoide e micoplasma.
y Urticariforme : erupção papuloeritematosa de contornos irregulares. Característico de reações alérgicas, coxsackioses, mononucleose infecciosa e malária.
Exantema papulovesicular : caracterizado por pápulas e vesículas, sendo comum a transformação em pústulas e crostas. Pode ser localizado, como no herpes simples e zóster, ou generalizado, em varicela, enteroviroses, chikungunya, molusco contagioso, impetigo e herpes zóster disseminado em pacientes imunossuprimidos.
Exantema petequial ou purpúrico : resulta de alterações vasculares; pode ou não haver distúrbio de coagulação e plaquetas. Pode estar associado a meningococcemia, endocardite infecciosa, septicemia bacteriana, citomegalovirose, rubéola, dengue, reação a medicamento e vasculites.2 4
Diagnóstico e diagnóstico diferencial
O mesmo agente infeccioso pode causar exantema de diferentes morfologias, ao passo que diferentes agentes podem provocar exantemas similares. A baixa especifi cidade clínica exige uma abordagem sistemática para o sucesso diagnóstico.5 O diagnóstico baseia se na histó ria clínica completa, abrangendo idade, comorbidades, doenças pregressas (principalmente atopia), história va cinal, situação imunológica (asplenia, doença hematoló gica maligna, imunodeficiência, corticoterapia ou uso de outros fármacos com potencial imunossupressor), uso de medicamentos e história de contato com pessoas doentes, animais e viagens recentes.6
A maioria dos exantemas de origem infecciosa, como eritema infeccioso, varicela e sarampo, ocorre no inverno e primavera, enquanto os exantemas causados por en terovírus, como a síndrome mão pé boca, são mais fre quentes no verão. É essencial também conhecer a situa ção epidemiológica da região em que o paciente vive.5
A evolução clínica das doenças exantemáticas pode ser dividida nos seguintes períodos:
Período de incubação: inicia se no momento do contágio e estende se até o surgimento de sinais e sintomas.
Período prodrômico: intervalo de tempo entre as primeiras manifestações clínicas e o aparecimento do exantema. Nesta fase, podem surgir sintomas respira tórios, como, por exemplo, no sarampo, ou alterações neurológicas graves, observadas nas infecções por enterovírus. Corresponde também ao período de maior transmissibilidade da maioria das infecções virais. Al gumas doenças, como a rubéola e a varicela, não têm período prodrômico, assim como o eritema infeccioso, que apresenta pródromos em apenas 10% dos casos.2 5
Período exantemático: caracterizado pelo surgimen to da erupção cutânea, cujo tipo de lesão elementar, progressão, duração e desaparecimento (acompanha do ou não de descamação) devem ser detalhadamen te avaliados, assim como a relação temporal entre o exantema e a febre.4 As principais características clíni cas das doenças exantemáticas em cada um desses períodos estão descritas na Tabela 47.1.
Ca P ítulo 47
Exantema maculopapular
Urgências e Emergências Pediátricas
Lactente,
Conjuntivite, sintomas gripais, manchas de Koplik
Faringite, exantema em lixa, "língua em framboesa" Mialgia, artralgia, cefaleia, leucopenia
Adenopatia retroauricular e/ou occipital
Mal-estar, adenomegalia, faringite, esplenomegalia
Eritema infeccioso
Rubéola
Pacientes imunodeprimidos e com anemia crônica: indicada imunoglobulina intravenosa. Precaução: gotículas
Notificar. Tratamento sintomático. Precaução: gotículas
Predomínio no verão, manifestações de TGI ou neurológicas
Mialgia, conjuntivite, prurido, linfonodomegalia, acometimento neurológico
Mononucleose infecciosa Enteroviroses não-polio Zika
Tratamento sintomático
Exantema súbito
Sarampo
Escarlatina
Predomínio de mialgia, área endêmica de dengue?
Tratamento sintomático. Precaução: contato
Atentar para complicações neurológicas Notificar
Tratamento sintomático
Notificar. Realizar duas doses de vitamina A, via oral, uma no dia da suspeita e outra no dia seguinte: <6 meses: 50.000UI/dose; 6 meses a 1 ano: 100.000 UI/dose; >1 ano: 200.000UI/dose. Precaução: aerossol
Tratamento com penicilina. Precaução: gotícula
Predomínio de artralgia, edema articular Chikungunya
papulovesicular
Polimorfismo regional?
Ver Figura 47.2Dengue
Notificar Retorno diário à emergência para reavaliação até melhora da febre
Tratamento sintomático Precaução: contatoDistribuição centrífuga
Síndrome mão pé boca
Aciclovir se >12 anos de idade ou outras condições com risco de doença moderada/grave. Se caso de varicela em paciente internado, realizar vacina de bloqueio ou imunoglobulina antivaricela-zoster nos contactantes elegíveis. Precaução: contato e aerossol
no Dia a Dia 262
Varicela
Exantema
Sim Não Não Sim Não Sim Não Sim Pródromo? “Face esbofeteada” + exantema rendilhado Febre alta?
exantema surge após melhora da febre
Figura 47.1 Abordagem diagnóstica e manejo inicial das doenças exantemáticas febris Fonte: elaborada pelas autoras do capítulo. Referências: Fölster holst & Kreth, 2009;1 Silva et al., 2012;5 aaP, 2000.7
49 Artrite Séptica e Osteomielite Aguda
thiago Dias anachoreta
Fernanda Queiroz Maciel
Patricia de Mattos Guttmann
Cristina Barroso Hofer
Conceito
As infecções osteoarticulares bacterianas podem ser di vididas didaticamente em infecção óssea, denominada osteomielite, e infecção articular, chamada de artrite sép tica, artrite supurativa, artrite piogênica ou simplesmen te pioartrite. A artrite séptica é a infecção articular mais comum, sendo considerada uma emergência reumato lógica pelo seu potencial de rápida destruição articular e perda irreversível de função.1,2 A osteomielite aguda é definida como uma infecção óssea diagnosticada em até quatro semanas a partir do início das manifestações clí nicas, em ossos que não foram infectados previamente.3 Apesar dessa divisão didática, é comum haver conco mitância de infecção óssea e articular. Entre pacientes com diagnóstico de artrite séptica, há osteomielite adjacente em 20% a 68% dos casos. Entre pacientes com diagnóstico

de osteomielite, 21% a 42% apresentam infecção da arti culação adjacente.4 O diagnóstico concomitante costuma resultar em marcadores inflamatórios mais aumentados, ne cessidade de tratamento mais prolongado e maior risco de sequelas.5 Isto é mais comum em crianças menores de 18 meses de idade, pois nessa faixa etária o suprimento san guíneo da condroepífise é único, sendo facilitado também em locais nos quais a metáfise é intra articular, como fêmur proximal, fíbula distal, rádio proximal e úmero proximal.2
Em crianças, a principal rota para a infecção osteoar ticular é a via hematogênica, podendo também ocorrer por contiguidade mediante infecção de partes moles adjacentes ou por inoculação direta do microrganismo na articulação por meio de procedimentos cirúrgicos, mordeduras ou outros traumas.1,2 Os membros inferio res são os locais mais frequentemente acometidos nas infecções osteoarticulares (Figura 49.1).5
Ca P ítulo
Maxilar <1% Mandíbula <1% Clavícula 1% Escápula <1% Úmero 5% Vértebra 2% a 3% Pelve 9% a 15% Quadril 27% a 30% Joelho 25% a 40% Pé 7% a 11% Crânio <1% Esterno <1% Costela <1% Antebraço 1% a 4% Mão 1% a 2% Fêmur 24% a 27% Patela <1% Perna 35% Tornozelo 23% Figura 49.1 Distribuição anatômica das infecções osteoarticulares bacterianas agudas em crianças *locais em negrito representam artrite séptica. todos os demais representam osteomielite aguda. Fonte: adaptada de arnold & Bradley, 2015.5
Dia
Urgências e Emergências Pediátricas
O Staphylococcus aureus é o principal microrganis mo identificado na artrite séptica, sendo o Streptococ cus pyogenes o segundo agente mais relatado.5 Outros agentes etiológicos devem ser considerados, a depen der da situação clínica, conforme mostra a Tabela 49.1.
Diagnóstico
A apresentação clínica das infecções osteoarticulares é extremamente variável, podendo manifestar se desde uma doença leve localizada sem comprometimento do estado geral até infecções multifocais e choque séptico.3,5
A artrite séptica deve ser suspeitada em pacientes com queixa aguda de febre e dor articular ou perda de função articular, como claudicação. É comum o relato de desconforto quando a articulação é submetida a uma carga de peso. Em articulações mais superficiais, é possí vel observar outros sinais flogísticos, como aumento de volume, hiperemia e calor local. Articulações profundas ou axiais costumam apresentar dor como único sintoma local.1 A identificação de dor e limitação à mobilização ativa e passiva da articulação durante um exame mus culoesquelético cuidadoso pode auxiliar no diagnóstico.2
Apesar de haver relato de febre na maioria dos casos de artrite séptica, sua ausência não exclui o diagnóstico.1,2
Em recém nascidos e lactentes, o comprometimento do estado geral pode acarretar suspeita diagnóstica mesmo na ausência de febre. Em crianças maiores, a dor pode ser referida em um sítio distal à lesão, como a dor no joelho relatada na artrite de quadril. A artrite séptica de quadril pode provocar uma postura antálgica da coxa em abdução, flexão e rotação externa.1
Febre e dor são os sintomas mais comuns da osteo mielite aguda hematogênica. A depender do local da in fecção, edema, calor e eritema podem ser observados. A dor na osteomielite costuma ser desproporcionalmente maior do que essas outras manifestações locais, o que ajuda a diferenciar das infecções que envolvem apenas
pele e partes moles. Em lactentes, a dor pode manifes tar se como pseudoparalisia do membro afetado.3
As infecções pélvicas, sacroilíacas e vertebrais são mais raras, porém podem cursar com sintomas pouco especí ficos, dificultando a suspeita diagnóstica, como dor abdo minal ou lombar.4 Na osteomielite vertebral, a dor lombar pode estar associada a claudicação ou recusa a andar.3
A avaliação laboratorial inicial de um quadro suspeito de artrite séptica ou osteomielite aguda deve incluir he mograma completo com diferencial de leucócitos, velo cidade de hemossedimentação (VHS), proteína C reativa (PC R) e hemocultura.5 Leucocitose, aumento de VHS e PC-R são resultados frequentemente encontrados, porém essas alterações são inespecíficas para a confirmação do diagnóstico e podem estar ausentes em infecções por patógenos menos virulentos.1,3 A hemocultura coletada preferencialmente antes da administração de antibióti cos é capaz de detectar a bacteremia, que está presente em até 59% dos casos, além de auxiliar no diagnóstico, microbiológico.5
A radiografia simples do osso afetado é um exame de baixo custo e fácil realização, porém geralmente só iden tifica alterações ósseas a partir do 10o dia de doença.5 Recomenda se que seja realizada na avaliação inicial e sua principal finalidade é descartar outros diagnósticos como fraturas e tumores ósseos.3
A ultrassonografia não é indicada como rotina para a avaliação óssea, pois apresenta baixa sensibilidade e es pecificidade para o diagnóstico de osteomielite.3 Contudo, é um exame útil para avaliação articular e detecção de coleções subperiosteais e de partes moles. É especial mente útil na suspeita de artrite séptica de articulações mais profundas, como o quadril.1,2
A cintilografia com radiomarcador tecnécio-99m é um exame com alta sensibilidade para detecção de infecção osteoarticular, porém não costuma ser o exame de esco lha em razão de sua baixa especificidade, além de não fornecer informações sobre extensão de acometimento
no Dia a
270
Tabela 49.1 Situações clínicas específicas e microrganismos que devem ser considerados Situação Microrganismos De 0 a 3 meses de vida Streptococcus agalactiae Bacilos Gram negativos Neisseria gonorrhoeae Prótese articular Streptococcus do grupo viridans Staphylococcus coagulase negativo Crianças <4 anos Kingella kingae Crianças <4 anos não vacinadas para Haemophilus influenzae tipo b (Hib) Haemophilus influenzae tipo b Doença falciforme Salmonella spp Mordida de gato ou cão Pasteurella multocida Capnocytophaga spp Mordida humana Eikenella corrodens Fusobacterium nucleatum Contato sexual Neisseria gonorrhoeae Fonte: adaptada de arnold & Bradley, 2015.5
CAPÍTULOS Nefrologia Parte Ix 51 Síndrome Nefrítica, 283 52 Síndrome Nefrótica, 285 53 Urgências e Emergências Hipertensivas, 288 54 Lesão Renal Aguda, 291 55 Síndrome Hemolítico-urêmica, 296 Nefrologia
Síndrome Nefrítica
Conceito
A síndrome nefrítica caracteriza se por hematúria, hiper tensão arterial sistêmica (HAS) e edema, de início agudo, decorrentes de inflamação intraglomerular generalizada, geralmente causada por um processo imunomediado.1
Existem diversas condições que podem deflagrar essa injúria glomerular. Todavia, a glomerulonefrite pós infec ciosa, sobretudo a glomerulonefrite pós estreptocócica (GNPE), é responsável pela maioria dos casos em crianças.1
Diagnóstico
O diagnóstico baseia se em anamnese e exame físico detalhados. A GNPE requer história clínica de infecção de pele ou faringoamigdalite cerca de duas a três semanas antes da apresentação da síndrome nefrítica. Além disso, é necessária a confirmação laboratorial, por cultura de orofaringe, pesquisa de antiestreptolisina O (ASLO), nos casos de faringoamigdalite prévia, ou antidesoxirribonu clease B (anti DNAse B), nos casos de infecções de pele.2
A hematúria, concentração anormal de hemácias na urina, é macroscópica em aproximadamente um terço dos casos, com duração de uma a três semanas. A for ma microscópica, cinco ou mais hemácias por campo no exame de elementos anormais e sedimento (EAS), pode persistir por até dois anos.3 A hipertensão arterial ocorre por retenção hidrossalina, podendo evoluir para encefalopatia hipertensiva, insuficiência cardíaca e ede ma pulmonar, complicações graves da síndrome nefrí tica. O edema é mais evidente na região periorbitária e nos membros inferiores, porém em casos graves, pode haver derrames cavitários.2
Frequentemente, observam se outras alterações no sedimento urinário, a exemplo: cilindros hemáticos e gra nulosos, dismorfismo eritrocitário e proteinúria. Esta última é discreta a moderada (10 a 50mg/kg/dia) e somen te em 5% dos casos atinge valores nefróticos (>50mg/ kg/dia a 40mg/m2/h ou relação proteína:creatinina >2). A proteinúria nefrótica parece não apresentar correlação com a gravidade.4
Um achado laboratorial importante no diagnóstico de GNPE é a diminuição das concentrações séricas das
frações do complemento C3 e C4, em consequência da ativação da via alternativa do sistema complemento. Esses valores normalizam se em seis a oito semanas.1
Na propedêutica laboratorial, deve se solicitar função renal, hemograma, proteína C reativa (PC R), gasome tria venosa, eletrólitos séricos, EAS, dosagem de frações do complemento sérico (C3 e C4), ASLO, anti DNAse B, além de radiografia de tórax e/ou ecocardiograma trans torácico, em caso de sintomas congestivos. Na suspeita de outras glomerulonefrites, sem apresentação típica de GNPE, solicitar sorologias e autoanticorpos, como fator an tinúcleo (FAN) e anti DNA de dupla hélice (anti dsDNA).4
Diagnóstico diferencial
A história de doenças preexistentes, estreptococcia, e a duração de cada manifestação na GNPE são de extrema importância para confirmação diagnóstica.3
A hipocomplementemia está presente na GNPE, con tudo, se a duração for superior a oito semanas, outras glomerulonefrites devem ser investigadas, tais como a glomerulonefrite membranoproliferativa e a nefrite lúpica.2
A nefropatia por IgA pode manifestar se após uma infecção respiratória, porém habitualmente não altera o complemento sérico.2
A vasculite por IgA é caracterizada por púrpura palpá vel e outros sintomas, como dor abdominal, artrite ou artralgia, depósitos de IgA teciduais à histologia e até in júria renal aguda.3
Nos quadros mais urgentes, que se apresentam com proteinúria nefrótica inicial, anemia, diminuição progres siva da função glomerular, oligoanúria e lesão renal grave, deve se pensar em glomerulonefrite rapidamente pro gressiva. O diagnóstico é feito por meio de biópsia renal, que evidencia a formação de crescentes no interior da cápsula de Bowman à microscopia. Evolui para doença renal crônica terminal em metade dos casos, em que se observam mais de 50% de crescentes na biópsia.5
Tratamento
O tratamento emergencial se baseia em medidas de su porte, identificação da patologia de base e tratamento dos sintomas agudos.4
Ca P ítulo 51
Franklin Prado Hernandez Gabriela Couto Perret thomaz Mangia
arnauld Kaufman
Dia
Dia
Urgências e Emergências Pediátricas
De maneira geral, recomenda se restrição hídrica (20 a 40mL/kg/dia, inicialmente) e de sódio (1 a 2g/dia), li mitada na fase de edema, oligúria e hipertensão.4
A hipertensão arterial pode inicialmente ser tratada com diurético de alça (furosemida 1 a 2mg/kg/dia, VO nos casos leves).1 Nos casos moderados, pode se acres centar um inibidor da enzima conversora de angiotensina (IECA) (captopril 0,3 a 0,6mg/kg/dia ou enalapril 0,1 a 0,5mg/kg/dia), de modo que nos graves, adiciona se um vasodilatador (como hidralazina 0,1 a 0,4mg/kg/dose, intravenosa). Por outro lado, a emergência hipertensiva requer agentes de ação rápida, por via intravenosa, como nitroprussiato de sódio (0,5 a 10µg/kg/min, IV, em infu são contínua), além do diurético.4
Outra complicação é a hiperpotassemia (potássio sé rico maior que 5mEq/L), principalmente nos pacientes oligúricos.6 A primeira conduta é restrição dietética e, se houver alteração no eletrocardiograma (desaparecimen to onda P, onda T alta e apiculada, aumento do intervalo PR), deve se iniciar gluconato de cálcio 10% (1 a 2mL/ kg, intravenoso), avaliando a necessidade de bicarbonato de sódio (1 a 2mEq/kg, intravenoso) ou glicoinsulinote rapia (0,1UI/kg insulina + 0,5g/kg glicose).4
O recurso mais crítico a se utilizar é a terapia de subs tituição renal, que tem como indicações emergenciais a hipervolemia grave, a hiperpotassemia refratária, a acidose metabólica grave refratária (pH <7,1 ou HCO3 <8mEq/L)
e a uremia. Esta última manifesta se por sangramentos, encefalopatia e pericardite.4
O uso de antibioticoterapia sistêmica com penicilina, com o intuito de limitar a disseminação dos microrganismos nefritogênicos, é um tema controverso, visto que não modi fica o curso da doença. Fica individualizada sua indicação.3
A Figura 51.1 resume a abordagem do paciente com síndrome nefrítica na emergência.
Referências
1. Van DeVoorde RG 3rd. Acute poststreptococcal glomerulonephri tis: the most common acute glomerulonephritis. Pediatr Rev. 2015; 36(1):3 12.
2. Rawla P, Padala SA, Ludhwani D. Poststreptococcal glomerulone phritis. Treasure Island: StatPearls Publishing; 2021. Disponível em: https://www.ncbi.nlm.nih.gov/books/NBK538255/. Acesso em 9 de janeiro de 2022.
3. Pan C, Avner E. Glomerulonefrite pós estreptocócica aguda. In: Kliegman RM. Nelson – tratado de pediatria. 20. ed. Rio de Janeiro: Elsevier; 2017. p. 2498 501.
4. Schvartsman BGS, Sarita LSH. Síndrome nefrítica. In: Schvartsman C, Reis AG, Farhat SCL. Pronto socorro. 3. ed. Barueri, SP: Manole; 2018. p. 713 35.
5. Balasubramanian R, Marks SD. Post infectious glomerulonephritis. Paediatr Int Child Health. 2017; 37(4):240 7.
6. Maia MLA, Val MLD, Hatanaka E. Síndrome nefrítica. In: Sociedade de Pediatria de São Paulo (SPSP). Atualizações de condutas em pe diatria. São Paulo: SPSP; 2019. Disponível em: https://www.spsp. org.br/site/asp/recomendacoes/Rec88_Nefro.pdf. Acesso em 21 de dezembro de 2021.
Hematúria
+ edema
Solicitar: ureia e creatinina, eletrólitos, dosagem de C3 e C4, EAS, radiografia de tórax, ASLO/anti-DNAse B
Abordagem habitual: restrição hídrica (20 a 40mL/kg/dia), restrição de sódio (1 a 2g/dia), furosemida via oral (1 a 2mg/kg/dia), se PA moderadamente elevada PAS e/ou PAD entre percentil 90 e 95 + 12mmHg): associar IECA (captopril a 0,3 a 0,6mg/kg/dia), se PA muito elevada (PAS e/ou PAD >percentil 95 +12mmHg): associar hidralazina IV (0,1 a 0,4mg/kg/dose)
Emergência hipertensiva
Alteração ECG?*
Gluconato de cálcio 10% (1 a 2mL/kg, IV)
Se necessário:
Figura
UTI
Terapia de substituição renal
UTI: Furosemida IV (1 a 2mg/kg/dia) Nitroprussiato de sódio IV (0,5 a 10µg/kg/min em infusão contínua)
Acompanhar com nefropediatra
síndrome
onda P, onda t alta e apiculada, aumento do intervalo Pr HaS: hipertensão arterial sistêmica; eaS: elementos anormais e sedimento; aSlo: antiestreptolisina o; IeCa; Pa: pressão arterial; PaD: pressão arterial diastólica; IeCa: inibidor da enzima conversora de angiotensina; PaS: pressão arterial sistólica; eCG: eletrocardiograma; utI: unidade de terapia intensiva, IV: intravenoso; Fonte: elaborada pelos autores do capítulo.
Referências: Pan & avner, 2017;3 Schvartsman & Sarita, 2018;4 Maia et al., 2019.6
no
a
284
+HAS
Hiperpotassemia K5mEq/L > Distúrbio hidreletrolítico e acidobásico refratário, hipervolemia grave ou uremia
Bicarbonato Glicoinsulinoterapia Terapia renal substitutiva
51.1 Abordagem do paciente com
nefrítica na emergência *Desaparecimento
55 Síndrome Hemolítico-urêmica
Conceito
A síndrome hemolítico urêmica (SHU) é definida pela ocorrência simultânea da tríade: anemia hemolítica mi croangiopática, trombocitopenia e lesão renal aguda (LRA).1 É uma doença grave do grupo das microangiopa tias trombóticas, tendo como principal órgão acometido o rim, por meio da trombose glomerular.1,2
É uma das principais causas de LRA em crianças e, por mais que a população pediátrica costume ter a tría de clássica em sua apresentação clínica, há um número variado de etiologias da SHU (Tabela 55.1), que resul tam em diferentes sintomas, tratamentos e desfechos.1
A SHU pode ser classificada em formas típica e atí pica. A típica é a mais comum, tendo prevalência de 70% a 95% dos casos. Ela pode estar associada à in fecção intestinal, que tem como causa principalmen te alguns sorotipos de Escherichia coli, sendo a prin cipal a O157 H7, que produz a shigatoxina (STEC). 2,3 A forma atípica corresponde a aproximadamente 5% a 10% dos casos, podendo ser esporádica ou familiar, e é causada pela hiperativação e desregulação do siste ma complemento.2,4
A forma mais comum na população pediátrica é a STEC SHU,1,2 que será abordada neste capítulo. Seu pico de incidência é em crianças entre 2 e 6 anos de idade, que apresentam um quadro clínico de diarreia sangui nolenta, dor abdominal e vômitos, os quais precedem em 10 a 15 dias a tríade de anemia microangiopática, trombocitopenia e LRA.2
Diagnóstico
O diagnóstico de SHU é clínico, baseando se na tríade que caracteriza a doença, confirmada por meio de exa mes laboratoriais.1 Devem ser solicitados hemograma completo (avaliar hemoglobina e contagem de plaque tas), esfregaço de sangue periférico, função renal e exa me de urina tipo 1.1 A tríade é definida como:
Anemia microangiopática: nível de hemoglobina menor que 8g/dL e teste de Coombs direto nega tivo, associado a um esfregaço de sangue periférico evidenciando um grande número de esquizócitos (mais que 10% das células vermelhas) e células em capacete (Figura 55.1).1
Trombocitopenia : número de plaquetas menor que 140.000/mm 3, chegando, normalmente, até 40.000/mm3. Apesar da baixa de plaquetas, usual mente não há púrpura ou sangramento ativo. O grau de trombocitopenia não está diretamente relacionado com a gravidade ou com a lesão renal.1
LRA: a gravidade do envolvimento renal varia de he matúria e proteinúria até lesão renal grave (geralmente caracterizada por níveis elevados de creatinina e ureia séricas) e oligoanúria.1 A lesão renal grave pode ocorrer em até 50% dos casos. Hipertensão arterial é comum principalmente após administração de excesso de fluidos e de transfusões sanguíneas.1 A maioria dos pacientes exibe hematúria microscópica na urinálise, apesar de se observar também hematúria macroscó pica. Cilindros hemáticos são vistos ocasionalmente, porém não constituem um achado típico.1
: adaptada de Niaudet &
Ca P ítulo
Maria Mariana Correa de Sá Carolina Pereira lima Perlingeiro Franklin Prado Hernandez arnauld Kaufman
Tabela 55.1 Causas de síndrome hemolítico‑urêmica Causas de forma atípica Mutações de genes do sistema complemento e suas condições amplificadoras erros inatos do metabolismo da cobalamina C Mutações do gene epilson diacilglicerol quinase Causas de forma típica Infecções: SteC, Streptococcus pneumoniae, aIDS autoanticorpos contra fatores do complemento toxicidade medicamentosa, principalmente em pacientes com câncer ou transplantados de órgão sólido SteC: shiga toxina; aIDS: síndrome da imunodeficiência adquirida. Fonte
Boyer, 2021.1
Para avaliar a causa da SHU, pode ser necessário realizar exames laboratoriais adicionais: testes genéti cos para avaliar mutações de genes do sistema comple mento e suas condições amplificadoras, como também para diferenciar a doença de outros diagnósticos, como coagulação intravascular disseminada (CIVD), púrpura trombocitopênica trombótica e as vasculites sistêmicas.1
Diagnóstico diferencial
Os diagnósticos diferenciais da SHU incluem algumas condições que podem cursar com os achados conco mitantes de anemia, trombocitopenia e LRA.1
Coagulação intravascular disseminada
Distingue se da SHU pela anormalidade nos estudos da coagulação, incluindo alargamento do tempo de protrom bina (TAP) e do tempo de tromboplastina parcial ativada (PTT), níveis elevados dos produtos da degradação de fibrina e D dímero.1 Em geral, crianças que desenvolvem CIVD possuem alguma doença grave, como choque sép tico ou condições de lesão tecidual maciça.1
Púrpura trombocitopênica trombótica
É decorrente de uma deficiência na atividade da pro tease ADAMTS13, a qual cliva o fator de von Willebrand, em razão de uma mutação no gene ADAMTS13 ou por anticorpos adquiridos anti ADAMTS13.1 A púrpura trom bocitopênica trombótica é rara na pediatria e pode afetar crianças que apresentam ao nascimento anemia hemo lítica e trombocitopenia.1 O acometimento renal costu ma ocorrer no decorrer da vida e tem uma característica progressiva.1 Púrpura trombocitopênica trombótica é di ferenciada da SHU pela baixa atividade da ADAMTS13.1
Sobre o acometimento neurológico, um terço dos pacientes não o apresenta, um terço pode apresentar sintomas inespecíficos, como confusão e cefaleia, e o restante terá sintomas mais graves, como anormalida des neurológicas focais transitórias, afasia, diplopia ou
fraqueza, parestesia de um braço ou mão.6 Em muitos casos, os sintomas focais ocorrem de maneira transitória.6
Vasculites sistêmicas
Os pacientes com vasculite costumam ter outros come morativos sistêmicos, como artralgia e rash, e comumen te não apresentam uma doença diarreica antecedendo o quadro. Além disso, o envolvimento neurológico dos pacientes com vasculite habitualmente acomete o sis tema nervoso periférico (SNP) em vez do sistema ner voso central (SNC).1
Tratamento
A terapia de suporte é preconizada no tratamento de SHU, uma vez que a doença esteja estabelecida, além de pro mover melhora do prognóstico da doença.1,4
Manejo de volume e dos distúrbios hidreletrolíticos
O manejo de volume e equilíbrio hidreletrolítico são in dicados.1,4 Se o paciente apresenta desidratação, em decorrência de quadros de vômitos, diarreia ou dimi nuição da ingesta oral, a reposição de fluidos mostra se benéfica, uma vez que a desidratação aumenta o risco de mortalidade.4,7 Caso o paciente manifeste aumento de volume intravascular consequente a oligúria ou anú ria, ou qualquer sinal de hipertensão arterial, deve se restringir líquidos (20 a 40mL/kg/dia, somado às per das mensuráveis, com reavaliação hídrica diária), além de possivelmente recorrer à diálise.7 Após atingir estado euvolêmico, a reposição de líquidos deve ser realizada com base nas perdas insensíveis e no débito urinário.7
A expansão volêmica deve ser criteriosa após a es tabilização da LRA, visto que há risco de ocorrer sobre carga de líquido.4 Essas medidas são importantes para a prevenção de falência renal oligoanúrica em crianças infectadas por STEC SHU, diminuindo também a neces sidade de terapia de substituição renal.4
C APÍTULO 55 Síndrome Hemolítico‑urêmica 297
Figura 55.1 Lâmina de sangue periférico de paciente com SHU
Fonte: adaptada de Churg & Sobin, 1982.5
CAPÍTULOS Neurologia e Psiquiatria Parte x 56 Traumatismo Cranioencefálico, 303 57 Crises Convulsivas e Status Epilepticus, 308 58 Acidente Vascular Encefálico, 313 59 Doenças Desmielinizantes, 318 60 Hipertensão Intracraniana, 322 61 Ataxia Aguda, 327 62 Síndrome de Guillain-Barré, 332 63 Emergências Psiquiátricas, 337 64 Crise Suicida, 344 Neurologia e Psiquiatria
56 Traumatismo Cranioencefálico
Conceito
O traumatismo cranioencefálico (TCE) é uma importan te causa de atendimento médico pediátrico e, na maio ria dos casos, de intensidade leve.1 Em muitos países, acidentes de trânsito e quedas são as principais causas de TCE nas crianças;2 os lactentes são mais suscetíveis às quedas e as crianças mais velhas são geralmente ví timas de acidentes de transporte ou relacionados com a prática esportiva.3
Os efeitos desse tipo de traumatismo nas crianças di ferem quando comparadas aos adultos, tendo em vista que a calota craniana delas é mais fina e mais flexível, a relação entre cabeça e corpo é maior, a musculatura protetora do crânio é menos desenvolvida e os ligamen tos e articulações são mais flexíveis.2 Assim, a população
Tabela 56.1
Maiores de 4 anos
ausente Não testada
Resposta verbal orientado Confuso Palavras Sons ausente Não testada
Resposta motora obedece
anormal extensão ausente Não
pediátrica é mais suscetível às forças de aceleração e de saceleração e, consequentemente, ao TCE.3
TCE tradicionalmente é classificado segundo sua gravidade, utilizando se, de maneira mais consensual,
Escala de Coma de Glasgow,4,5 como destacado nas Tabelas 56.1 e 56.2.
o Centro de Controle e Prevenção de Doenças (CDC; do inglês, Centers for Disease Control and Prevention) define TCE leve como uma injúria à ca beça resultante de um traumatismo contuso ou de for ças translacionais, com pontuação na Escala de Coma de Glasgow ≥14 pontos e apresentando um ou mais dos seguintes sinais:6
Confusão transitória.
Desorientação.
Consciência comprometida.
Menores de 4 anos Pontuação
espontânea a sons À pressão ausente Não testada
Palavras apropriadas Choro consolável Irritação persistente agitado e inquieto ausente Não testada
obedece a comandos localiza Flexão Flexão anormal extensão ausente Não testada
4 pontos 3 pontos 2 pontos 1 ponto
5 pontos 4 pontos 3 pontos 2 pontos 1 ponto
6 pontos 5 pontos 4 pontos 3 pontos 2 pontos 1 ponto
Ca P ítulo
Milena Marinho da Costa lima Peixoto Marlos Melo Martins
Escala de Coma de Glasgow
Resposta ocular espontânea a sons À pressão
a comandos localiza Flexão Flexão
testada
Fonte: adaptada de aCS, 2018.5 Tabela 56.2 Classificação do traumatismo cranioencefálico conforme pontuação na Escala de Coma de Glasgow TCE leve TCE moderado TCE grave 13 a 15 pontos 9 a 12 pontos 3 a 8 pontos tCe: traumatismo cranioencefálico. Fonte: adaptada de useche & Bermudez, 2018.4
O
a
Atualmente,
Urgências e Emergências Pediátricas
Criança vítima de TCE
Estabilização:ABCDE do trauma +avaliar ECG, tamanho ereação pupilar, possíveis déficits focaise lesão medular
Anamnesedirigida:mecanismose característicasdotrauma, comorbidades ou patologias prévias, usode medicações,álcool ou drogasilícitas(especialmenteemadolescentes),alergiase tempodaúltimarefeição
Sim Não
Paciente estável?
Complementar anamnese e exame físico: relato de perda testemunhada do nível deconsciência ou amnésia permanente, vômitos incoercíveis (2 ou mais episódios em menos de 15min), desorientação, irritabilidade persistente (em menores de 2 anos) Definir indicação de TC de urgência
Avaliar critérios PECARN
<2 anos + ECG 14 ou alteração do status neurológico* ou fratura craniana palpável?
>2 anos+ ECG 14 ou alteração do status neurológico* ou sinais de fratura de base de crânio?
Prosseguircom reanimação cardiopulmonar Solicitar avaliação pela neurocirurgia Cuidados intensivos
SimNão
ECG ≤13 ou déficit neurológico focal?
TC de urgência
Sim
Observação clínica×TC***
Não
Hematoma occipital, parietal ou temporal ou perda da consciência≥5s ou mecanismo de trauma grave** ou comportamento anormal segundo impressão dos pais
Sim Não Sim Não
Figura 56.1 Abordagem à criança vítima de traumatismo cranioencefálico
*alteração do status neurológico: agitação, sonolência, questionamentos repetitivos, lentificação da resposta verbal.
TC não recomendada
**Mecanismo de traumatismo grave: acidente de veículo motorizado com ejeção do paciente, óbito de outro passageiro ou capotagem; pedestre ou ciclista sem capacete atropelado por veículo motorizado; queda de altura acima de 0,9m em crianças menores de 2 anos e acima de 1,5m em maiores de 2 anos; colisão de objeto em alta velocidade contra a cabeça.
***ao ponderar a observação clínica × tC de crânio, deve se levar em consideração: experiência clínica do profissional; achados isolados ou múltiplos; piora dos sinais ou sintomas após o início do atendimento; idade menor que 3 meses; preferência dos pais.
tCe: traumatismo cranioencefálico; aBCDe: manutenção da via aérea com proteção cervical, respiração, circulação e controle de hemorragias, status e déficits neurológicos e exposição com retirada da roupa e controle do ambiente; eCG: escala de Coma de Glasgow; tC: tomografia computadorizada; PeCarN: rede de Pesquisa aplicada em Cuidados Pediátricos na emergência.
Fonte: elaborada pelos autores do capítulo.
Referências: Chong et al., 2015;3 Da Dalt et al., 2018;7 Galardi et al., 2020.8
no Dia a Dia 306
61 Ataxia Aguda
audrey Soares reiter
Giuseppe Pastura
Conceito
A ataxia é um distúrbio neurológico no qual a coorde nação da atividade motora é prejudicada, impedindo a execução de movimentos fluidos. As crianças com ataxia apresentam incapacidade de deambular, sendo manifestada por uma marcha instável e de base alar gada. As crianças menores podem se apresentar com incapacidade ou recusa de deambular. A ataxia aguda, comum em crianças, é aquela que acontece em menos de 72h, ao passo que a subaguda é a que ocorre em menos de duas semanas.1 Estima se que a causa mais comum, a ataxia cerebelar aguda (ACA), ocorra em 1 em 100.000 crianças.1 Os tipos de ataxia são apresen tados na Tabela 61.1.
Diagnóstico
Na avaliação de uma criança com ataxia aguda, os com ponentes mais importantes para elucidação diagnóstica são uma anamnese completa e exame físico minucio so. Os principais pontos são destacados na Tabela 61.2.
Causas de ataxia
A causas da ataxia aguda variam desde processos benig nos e autolimitados até condições que requerem inter venção urgente. As causas mais comuns e benignas são:
Intoxicação.
Processo infeccioso viral (cerebelite).
Processo pós viral (cerebelite pós viral).
As causas potencialmente graves são:
Abscesso ou processo expansivo de fossa posterior.
Encefalomielite disseminada aguda (ADEM).
Síndrome de Guillain Barré.
Meningoencefalites.
Opsoclonus mioclonus.
O estado geral da criança, bem como o início dos sintomas aliado ao exame físico minucioso são funda mentais para a diferenciação entre causas benignas e autolimitadas e condições ameaçadoras à vida. Quando maior o tempo de início dos sintomas – ataxia subagu da – >72h, menor a chance de um quadro benigno.1,3 Na Tabela 61.3, são apresentadas as principais medica ções que podem causar ataxia; na Tabela 61.4, algumas informações adicionais acerca das causas, anamnese e exames complementares; e na Tabela 61.5, as indica ções de exame de imagem de urgência.
Tratamento
O tratamento depende da causa da ataxia, podendo va riar desde observação clínica nos casos de doença au tolimitada, como as intoxicações e pós infecciosas, nas
Ca P ítulo
Tabela 61.1 Tipos de ataxia Tipos de ataxia Sinais e sintomas Localização Cerebelar Provas dedo – dedo, e dedo – nariz alteradas Disartria e falta de coordenação Cerebelo Vestibular lateralidade no exame físico Zumbido otalgia Sistema vestibular Sensorial alteração de sensibilidade Paresia Sistema sensorial Idiopática todas as acima Desconhecida Fonte: adaptada de overby et al., 2019;1 Caffarelli et al., 2016.2

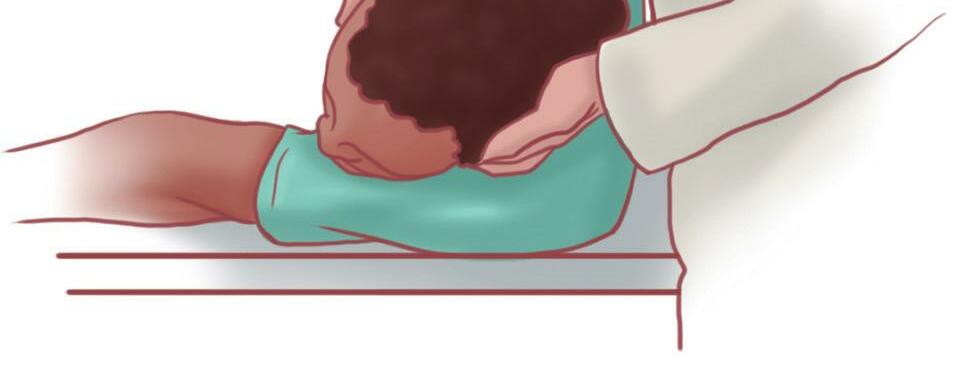


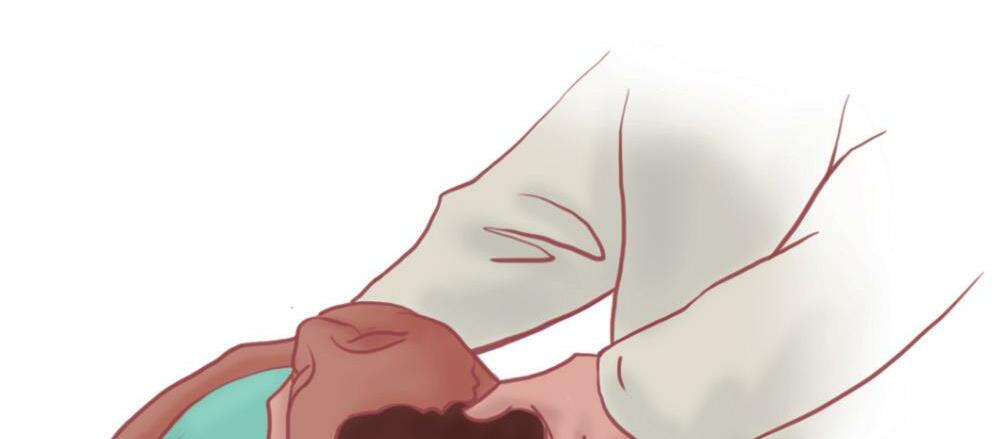
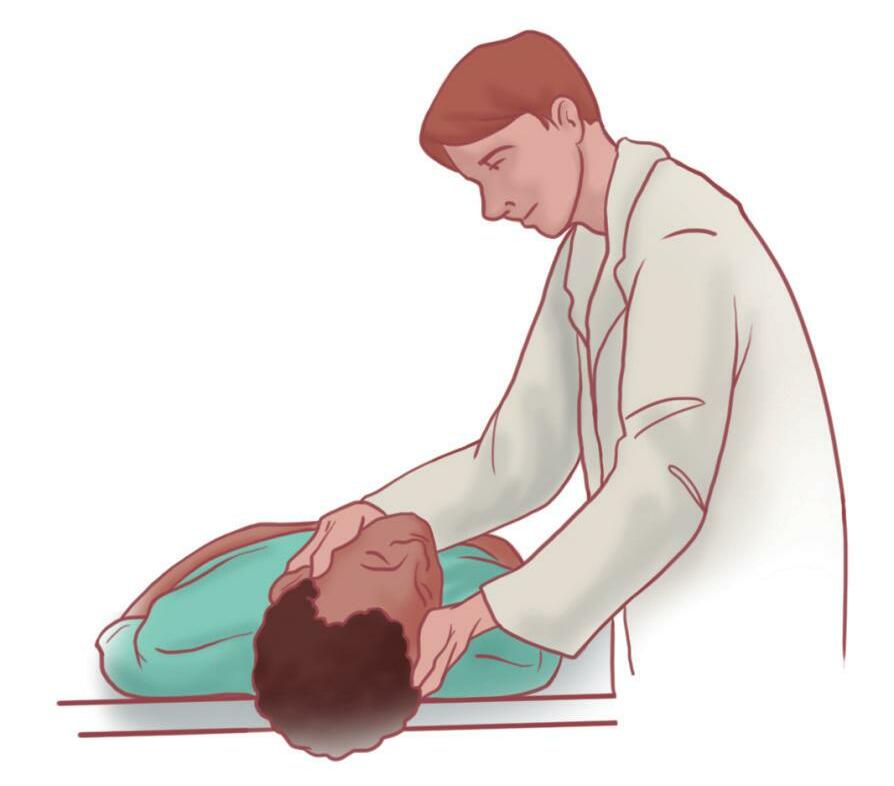

Urgências e Emergências Pediátricas no Dia a Dia 330 90º 90º A B C D E 45º Figura 61.1 (A a E) Manobra de reposicionamento canalicular Fonte: adaptada de Post & Dickerson, 2010.5
CAPÍTULOS Oftalmologia Parte xI 65 Olho Vermelho, 353 66 Celulite Orbitária Pré septal e Pós septal, 360 67 Hordéolo e Calázio, 366 68 Neurite Óptica, 371 Oftalmologia
65 Olho Vermelho
Conceito
Vermelhidão ocular, causada por aumento ou congestão dos vasos sanguíneos que irrigam a porção anterior dos olhos. Pode ter como causa subjacente uma miríade de condições, desde alterações externas, passando por alte rações na superfície ocular e, finalmente, intraoculares.1
As alterações mais relevantes na infância serão tratadas brevemente a seguir. Considerando as condições mais prevalentes e/ou mais graves na infância, este capítulo detalhará as conjuntivites e o trauma ocular.2
Alterações externas
As alterações externas incluem afecções das pálpebras, cílios e sistema lacrimal. As alterações externas causado ras de olho vermelho incluem:
Entrópio/triquíase: o entrópio (inversão da margem das pálpebras) e a triquíase (cílios mal direcionados adquiridos) podem causar hiperemia ocular devido ao atrito indesejado com a superfície anterior dos olhos.3
Blefarite: inflamação das bordas palpebrais e disfun ção das glândulas de Meibomius; pode causar olho vermelho também por atrito ou por comprometimento do filme lacrimal.4
Alterações da superfície ocular
Doenças da superfície dos olhos acometem a conjuntiva, a córnea, o limbo, a episclera e a esclera.2
Conjuntivite
Inflamação da conjuntiva, membrana transparente que recobre a porção branca do olho. Trata se da causa mais comum de hiperemia ocular e pode se subdividir em causas química, alérgica, viral ou bacteriana.4
Hemorragia subconjuntival
Sangramento profundo à conjuntiva. Trata se de quadro agudo, assintomático, benigno e autolimitado. Pode estar associado à manobra de Valsalva.5 Hemorragias subcon juntivais espontâneas repetidas podem estar associadas a discrasias sanguíneas, hipertensão arterial não contro lada, diabetes melito, uso de medicamentos anticoagu lantes ou trombolíticos.5
Inflamação da córnea, comumente associada ao olho seco, uso excessivo e/ou incorreto das lentes de conta to e à exposição corneana secundária à má oclusão das pálpebras. Pode ser epitelial, estromal, periférica ou, em casos raros, endotelial. Pode ocorrer também nos quadros infecciosos, como na ceratite intersticial por sífilis, saram po, tuberculose ou ceratite herpética. Pode manifestar se com olho vermelho associado a desconforto, sensação de corpo estranho e, nos casos mais graves, baixa visual.6
Úlcera de córnea
Ferida na córnea, apresenta se com olho vermelho, dor intensa e baixa visual. Pode ser acompanhada de sinais como perda do brilho da córnea e opacidades corneanas, achados que denotam quadro grave. A úlcera corneana trata se de condição com grande risco de perda visual; caso não tratada, pode levar a acometimento corneano progressivo e perfuração ocular. Os principais fatores de risco associados são uso de lentes de contato, trauma, medicações oculares contaminadas e mecanismos locais de defesa comprometidos.7
Esclerite/episclerite
Inflamação das camadas posteriores à conjuntiva. São causas menos frequentes de olho vermelho na criança e estão comumente associadas a quadros inflamatórios e/ou reumatológicos. A episclerite é, geralmente, a infla mação benigna da episclera, sem causa sistêmica sub jacente. Já a esclerite trata se de inflamação ocular mais severa, associada à vasculite imunomediada e mais co mumente relacionada com a doença de base.8
Alterações intraoculares
As estruturas intraoculares são compostas pela úvea (íris, corpo ciliar e coroide), internamente à coroide lo caliza se a retina e o interior do olho é preenchido pelo humor aquoso.
Uveíte
Inflamação da úvea, pode ter apresentação anterior, in termediária, posterior ou pan-uveíte. Pode manifestar se
Ca P ítulo
Júlia Dutra rossetto Monick Goecking Cardoso Vieira Ceratite
Urgências e Emergências Pediátricas
Trauma ocular





Abrasão corneana e corpo estranho: história de trauma ocular com objeto, unha, areia etc.; quadro típico inclui dor intensa e dificuldade de abrir os olhos (Figura 65.9).5
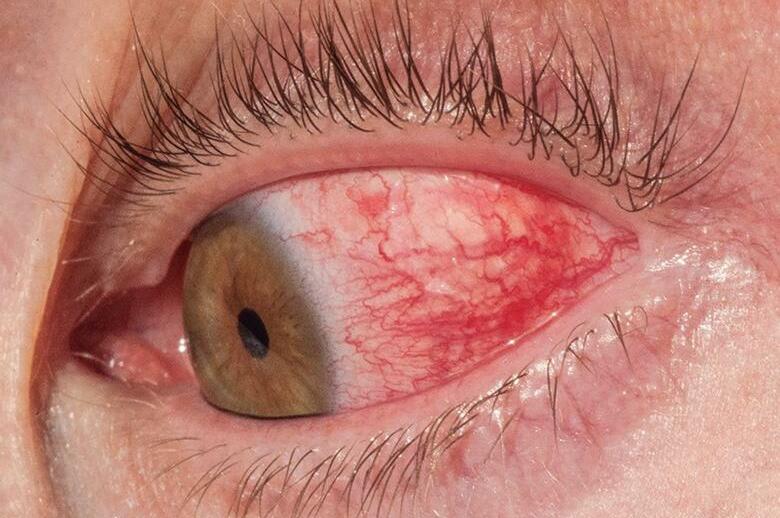
Laceração palpebral, ocular, trauma ocular aberto ou fratura de órbita: história de trauma de maior impacto, objeto cortante ou corpo estranho; pode ser necessário exame de imagem como tomo grafia computadorizada ou ressonância magnética (a depender do material do corpo estranho ou de fratura óssea) para localização do corpo estranho e determinação da extensão da lesão (Figuras 65.10 e 65.11).5
Químico: história de contato dos olhos com produtos químicos; sinais de alarme: quemose e opacidade corneana (Figura 65.12).5
Diagnóstico diferencial
O detalhamento do diagnóstico diferencial de olho ver melho na criança, incluindo sintoma principal, imagem, descrição da imagem, diagnóstico e conduta nas diferen tes condições está exibido na Tabela
no Dia a Dia 356
65.1.1 Figura 65.7 Esclerite Figura 65.8 Uveíte Figura 65.9 Corpo estranho ocular Figura 65.10 Trauma/laceração corneana Figura 65.11 Trauma ocular Figura 65.12 Queimadura ocular
68 Neurite Óptica
 Júlia Dutra rossetto Monick Goecking Cardoso Vieira
Júlia Dutra rossetto Monick Goecking Cardoso Vieira
Conceito
Neurite óptica é a inflamação do nervo óptico e tem como sintomas a deterioração da visão ao longo de horas a dias, com o pico em cerca de 1 semana após o início. A perda visual costuma ser profunda na infância (não é incomum visão de percepção luminosa ou ausência de percepção luminosa) e pode ser difícil de ser referida pe las crianças menores, até que se torne incapacitante.1,2 Na infância, o quadro tende a ser bilateral (Figura 68.1) e estar associado ao edema de papila. A neurite óptica pediátrica é frequentemente considerada uma doença pós infecciosa não preditiva de esclerose múltipla (EM), ao passo que a neurite óptica adulta é geralmente ma nifestação de um evento desmielinizante que pressagia o início clínico da EM.1 Ainda assim, é fundamental a avaliação neurológica detalhada.
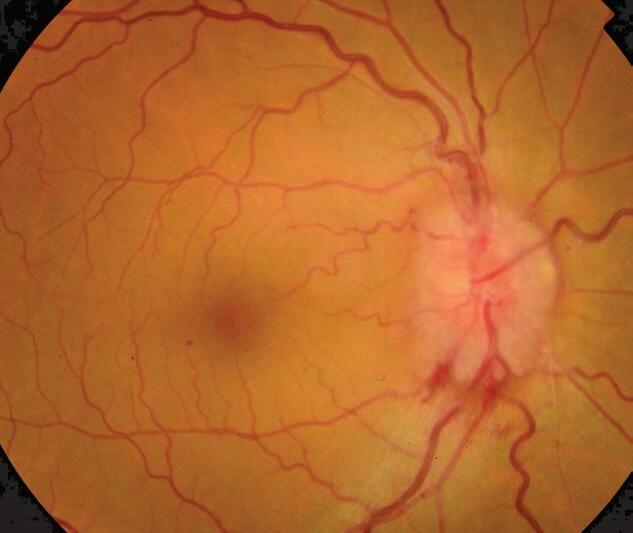
Diagnóstico
O diagnóstico de neurite óptica bilateral é estabelecido por baixa visual bilateral, defeito pupilar aferente (se a perda visual for assimétrica), edema dos discos ópticos (pode estar ausente), células no vítreo anterior (quando os discos estão inchados) e ausência de outros achados, tais quais lesões intracranianas expansivas.1
Na anamnese, devem ser pesquisados tempo de dura ção e intensidade dos sintomas, histórico recente de imu nizações (tríplice bacteriana ou viral, entre outras), quadros infecciosos (p. ex., sarampo, caxumba, rubéola, mononu cleose, toxoplasmose), picadas de insetos, arranhadura de gatos, uso de medicações (etanercepte, infliximabe) e sintomas neurológicos.1,2 A cefaleia é o sintoma mais frequente na neurite pediátrica e pode não haver história de dor ocular, especialmente com movimento dos olhos, muito comum nos adultos.1 Outros sinais e sintomas que sugerem o quadro de neurite óptica bilateral são: alteração importante e adquirida da visão das cores e da percep ção do brilho luminoso (contraste) e dor à movimentação ocular. Em casos raros, a neurite óptica pediátrica pode ser retrobulbar e causar baixa visual, sem edema de disco.1
Sintomas como náuseas, vômitos, soluços e dificul dade de deambulação são sugestivos de neuromielite óptica (NMO).1 Sintomas como cefaleia, mal estar, letar gia, febre e convulsões sugerem encefalite coexistente.1 Achados como linfadenopatia, hepato ou esplenomegalia levantam a possibilidade de mononucleose ou doença da arranhadura do gato.1
A avaliação complementar deve incluir: Ressonância magnética (RM) com contraste de crânio e órbitas. Adicionar exame de coluna caso haja sinto mas de mielite.1,2
Ca P ítulo
A B Figura 68.1 (A e B) retinografia evidenciando edema de papila bilateral; pode se ver os nervos ópticos, com limites imprecisos e elevação das suas margens, além do obscurecimento dos vasos ao redor do disco. No olho direito, ima gem à esquerda, é possível também visualizar hemorragias peripapilares inferiores Fonte: acervo pessoal Dra. Júlia rossetto.
Dia
a
Dia
Urgências e Emergências Pediátricas
Avaliação do liquor com manometria (referência de normalidade na criança: 28cm H 2O), para afastar hipertensão intracraniana, meningite, leucemia ou encefalite coexistente.1
Uma vez definido o diagnóstico de neurite óptica, é necessária a pesquisa do agente causal:1
Aferição da pressão arterial, para afastar hipertensão maligna.1,2
Exames laboratoriais: hemograma completo, proteína C reativa (PC R), velocidade de hemossedimentação (VHS), enzima conversora da angiotensina (ECA), sorologia para sífilis (VDRL e FTA Abs), sorologia para toxoplasmose, sorologia para Bartonella henselae, prova tuberculína (PPD; do inglês, purified protein derivative ), anticorpo antiaquaporina 4, anticorpo antimielina dos oligodendrócitos (anti MOG), para pesquisar quadros inflamatório infecciosos, NMO, EM ou encefalomielite disseminada aguda (ADEM).1
Radiografia ou tomografia computadorizada (TC) de tórax, para avaliar lesões sugestivas de tuberculose ou sarcoidose.1,2
Teste de campo visual computadorizado (pode ser difícil nas crianças menores de 10 anos).1 Na neurite óptica, tem se o achado mais comum de escotoma central; no papiledema, por sua vez, há aumento da mancha cega e constrição periférica.1,2
Diagnóstico diferencial
Outras doenças que podem cursar com edema de papila/neurite óptica: doença da arranhadura do gato, tuberculose, sífilis, vírus de Epstein Barr, toxoplasmose, toxocaríase, micoplasma, enterovírus, herpes simples, sarcoidose.1
Papiledema agudo: apresenta se com edema de disco bilateral, sem diminuição da acuidade visual ou visão de cores, sem dor com movimentação ocular, sem células vítreas, causado por aumento da pressão intracraniana.2
Hipertensão sistêmica grave: apresenta se com edema bilateral de disco, hemorragias retinianas em forma de chama e manchas algodonosas, causados pelo aumento da pressão arterial.2
Tumor orbitário comprimindo o nervo óptico: uni lateral; muitas vezes apresenta se com proptose ou res trição da motilidade extraocular; não há células vítreas, mesmo quando o inchaço do disco está presente.2
Massa intracraniana comprimindo a via visual aferente : apresenta se com disco óptico normal, defeito pupilar aferente, visão de cores diminuída e massa evidente na TC ou RM do cérebro.2
Neuropatia óptica tóxica ou metabólica: perda visual bilateral indolor progressiva; pode ser secundária a consumo de álcool, desnutrição, toxinas ou medica ções (etanercepte, infliximabe, cloroquina, etambutol, isoniazida, clorpropamida) ou anemia.2
Neuromielite óptica ou doença de Devic: desor dem autoimune (anticorpo antiaquaporina 4) e desmie
linizante que causa quadro de neurite óptica recorrente e mielite transversa (frequentemente ascendente e pro gressiva). Paciente pode apresentar náuseas, vômitos, soluços, disfunções urinárias e dificuldade de caminhar.1
Esclerose múltipla: desordem autoimune que envolve nervo óptico, cérebro (RM demonstra lesões múltiplas na substância branca) e medula, relativamente rara antes dos 10 anos; contudo, a neurite óptica bilateral pode ser o primeiro sinal de EM em até um terço das crianças.1
Encefalomielite disseminada aguda: incomum; acomete principalmente crianças de 6 a 10 anos e é caracterizada por doença inflamatória e desmielinizan te do sistema nervoso central (SNC). A ADEM pode apresentar lesões maiores e também subcorticais, porém os achados de imagem mostram sobrepo sição significativa com EM; seus sintomas incluem febre, mal estar, cefaleia, letargia, ataxia, hemiplegia, convulsão e perda de consciência.1
Vasculite sistêmica: edema de disco óptico secun dário à vasculite sistêmica, como o lúpus eritematoso sistêmico.1
Neuropatia óptica de Leber : raro, geralmente ocorre em homens na segunda a terceira década de vida; pode ou não ter história familiar. Apresenta se com perda visual súbita de um e depois do outro olho e, dentro de dias a meses, pode ter telangiectasias peripapilares ao fundo de olho. O inchaço do disco é seguido por atrofia óptica.2
Tratamento
O prognóstico na neurite óptica isolada na infância costu ma ser excelente e geralmente ocorre a recuperação da acuidade visual entre 3 semanas e 6 meses do início do quadro, mesmo sem tratamento.1 Não há, até a presente data, estudos prospectivos de tratamento em crianças.3,4 Em adultos com neurite desmielinizante, o tratamento com corticoide sistêmico não altera o prognóstico visual final; no entanto, acelera sua recuperação e o tratamento com corticoide intravenoso (IV), seguido de corticoide oral, foi associado a um menor número de recorrências de crises.2 4
Com base nas referências para adultos, geralmente, é prescrita pulsoterapia corticoide de 1 a 30mg/kg/dia, com dose máxima de 1g/dia de 3 a 5 dias (até 7 dias para pacientes com NMO), seguida de dose oral de 1mg/kg/ dia com redução gradual ao longo de 4 a 6 semanas.4 Muitas vezes, o uso de corticoide pode ser complemen tado pela plasmaférese ou pelo uso de imunoglobulina IV, nos casos sem recuperação visual.3
Em pacientes com diagnóstico de doença neurológica, encaminhar ao neurologista para avaliação e tratamento. No acompanhamento, eles devem ser avaliados pelo of talmologista 4 a 6 semanas após o diagnóstico e, então, seguidos a cada 3 a 6 meses.2 Pacientes em tratamento com esteroides devem ser acompanhados com maior fre quência, devido ao risco de aumento da pressão intraocular.
A Figura 68.2 mostra o diagnóstico diferencial do ede ma de papila agudo bilateral em crianças.
no
372
CAPÍTULOS Otorrinolaringologia Parte xII 69 Faringoamigdalites, 377 70 Otite Média Aguda, 381 Otorrinolaringologia
Faringoamigdalites
Conceito
A faringoamigdalite aguda é uma doença comum na faixa etária pediátrica, sendo a odinofagia uma das principais queixas em emergências pediátricas. Tem diversas etio logias, infecciosas e não infecciosas, variando de acordo com a área geográfica, estação do ano e a idade do pa ciente.1 Em crianças com menos de 3 anos de idade, a maioria das faringoamigdalites é de origem viral (65% a 80%).2 As faringoamigdalites bacterianas são causadas, em sua maioria, pelo estreptococo beta-hemolítico do grupo A (EBhGA) e estão associadas, mais frequente mente, a condições de aglomeração em populações de baixa renda socioeconômica. O contato próximo facilita a transmissão em escolas, creches e orfanatos.3
Na Tabela 69.1, encontram se as principais etiologias infecciosas e não infecciosas de faringite na infância.
Diagnóstico
A faringoamigdalite causada pelo EBhGA apresenta se, geralmente, com acometimento sistêmico, com febre alta, odinofagia, cefaleia, vômitos e dor abdominal. A presença de sinais de sintomas como tosse, coriza, lacrimejamento ocular e diarreia indica, geralmente, uma etiologia viral. Achados no exame físico, como hiperemia, hipertrofia e exsudato purulento em tonsilas, adenopatia cervical an terior dolorosa e petéquias em palato, também sugerem infecção bacteriana estreptocócica.3
Na Tabela 69.2, encontram se as principais carac terísticas clínicas sugestivas de faringite viral e estrep tocócica. 3
O diagnóstico, na maior parte das vezes, é realizado clinicamente, levando em conta critérios epidemiológi cos e microbiológicos. Para facilitar o diagnóstico, existem
infância
de faringite (50% a 80%): adenovírus, influenza,
vírus sincicial respiratório
Idade 5 a 15 anos; início no inverno/primavera; história de contato
faringite estreptocócica
odinofagia de início súbito; febre >38oC; cefaleia, náuseas, vômitos,
Faringoamigdalite viral
Idade inferior a 3 anos
tosse, coriza, disfonia, diarreia
Inflamação
exsudato faringoamigdaliano; petéquias no palato;
erupção cutânea de
erupção cutânea maculopapular; conjuntivite; estomatite ulcerativa
Ca P ítulo 69
Gabriela Pereira Diogo
ana Cristina Cisne Frota
Tabela 69.1 Principais etiologias de faringoamigdalite na
Infecciosas Vírus respiratórios: agentes mais frequentes
parainfluenza, rinovírus e
Outros vírus: epstein Barr (1% a 10%), coxsackie, echovírus, herpes simples tipo 1, citomegalovírus, rubéola, sarampo, vírus da imunodeficiência humana e hepatites a e B Bacterianas (<5% dos casos): estreptococo beta hemolítico do grupo a (mais comum), Chlamydia pneumoniae, Staphylococcus aureus, Corynebacterium diphtheriae, Mycoplasma pneumoniae, Neisseria gonorrhoeae, Arcanobacterium haemolyticum, Fusobacterium necrophorum Protozoários: Toxoplasma gondii Não infecciosas PFaPa (síndrome de febre periódica, estomatite aftosa, faringite e adenite cervical), doença de Kawasaki, exsudato pós adenoamigdalectomia, agranulocitose, cáseo e leucemia aguda Fonte: adaptada de Pavez et al., 2019.3
Tabela 69.2 Características clínicas e epidemiológicas sugestivas de faringoamigdalite estreptocócica versus viral que orientam o diagnóstico etiológico Faringoamigdalite
estreptocócica
Critérios clínico epidemiológicos
com quadro de
Sintomas
dor abdominal
Sinais
e
adenite cervical/submandibular;
escarlatina
Fonte: adaptada de Pavez et al., 2019.3
Odinofagia
Urgências e Emergências Pediátricas
Figura
*Suspeita
Alérgicos
Avaliação de sinais e sintomas sistêmicos e exame físico de orofaringe
Suspeita de faringite estreptocócica
NãoSim
É possível o teste rápido estreptocócico?
Não Sim
Iniciar antibioticoterapia* empiricamente
Sintomáticos/avaliar necessidade de solicitar sorologia*
NãoSim
História de infecções/faringites recorrentes ou complicadas?
NãoSim
Colher culturade orofaringeeiniciar tratamento com antibióticoempírico
Teste positivo? Faringite estreptocócica confirmadaeiniciar antibioticoterapia**
Coletar cultura e avaliar após 72h ou antes se sinais de alerta
Houve melhora?
NãoSim
Continuar antibiótico e completar o tratamento
do paciente com odinofagia
Avaliar complicações como abscesso retrofaríngeo ou abscesso peritonsilar
citomegalovírus
toxoplasmose.
1.200.000uI para peso
ou
20kg.
por 10 dias.
(30mg/kg/dia 12/12h) por 10 dias ou azitromicina (12mg/kg/dia, uma vez ao dia por 5 dias).
Fonte: elaborada pelas autoras do capítulo.
: Cardoso et al., 2013.4
cefadroxila
no Dia a Dia 380
69.1 Conduta
de síndrome de mononucleose: colher hemograma, transaminases, sorologias para vírus epstein Barr,
e
**esquemas de antibióticos para faringite estreptocócica:
Parenteral: penicilina benzatina 600.000uI para menores de 20kg e
≥
Via oral: penicilina V 50.000uI/kg/dia 6/6h ou amoxicilina 50mg/kg/dia 8/8h
12/12h
à penicilina: cefalexina (50mg/kg/dia 6/6h),
oral
Referência
70 Otite Média Aguda
Conceito
A otite média aguda (OMA) é uma das condições mais comuns na infância, com pico de incidência entre os 6 meses e 2 anos de idade. Estima se que em torno de 1 e 3 anos de idade, 23% e 60% das crianças, respec tivamente, terão apresentado pelo menos um episódio de OMA.1
A OMA é caracterizada pelo líquido (efusão) na ore lha média associada a sinais e sintomas de processo in feccioso agudo.2 Muitas crianças apresentam episódios isolados de OMA durante a primeira infância, ao passo que outras manifestarão episódios recorrentes. A OMA recorrente (OMAr) é definida como a ocorrência de três ou mais episódios de OMA em seis meses ou de quatro ou mais episódios de OMA em um período de um ano.3
Durante os episódios agudos, frequentemente obser vam se otalgia, febre e queda do estado geral, o que leva a sofrimento considerável às crianças e às suas famílias.3
A maioria dos quadros de OMA evolui de maneira be nigna para a cura, mesmo sem tratamento específico.3,4
As etiologias bacterianas mais comuns de OMA são Streptococcus pneumoniae, Haemophilus influenzae e Moraxella catarrhalis. Há evidências crescentes de que nos países onde a vacina pneumocócica conjugada é adotada como política de saúde pública ampla, o pa tógeno predominante está mudando, com redução na frequência do Streptococcus pneumoniae 1
Diagnóstico
O diagnóstico da OMA deve ser feito por meio da histó ria clínica e do exame físico.
O abaulamento acentuado da membrana timpânica ou o abaulamento moderado com hiperemia intensa, associados à otalgia de início recente (<48h) ou à otor reia não originária do conduto auditivo, são indicativos de processo inflamatório/infeccioso agudo na orelha média.4
A otoscopia é o pilar do diagnóstico.4
Muitas vezes, o cerume impactado dificulta a visão adequada da membrana timpânica e é importante remo ver este dificultador, melhorando a acurácia do exame.4
Ao realizar a otoscopia e visualizar a membrana tim pânica, deve se avaliar sua coloração, transparência/
opacidade, posição (retração/abaulamento) e integrida de.4 O abaulamento da membrana timpânica costuma ser o sinal mais fidedigno de OMA em atividade e é o achado mais útil no diagnóstico diferencial entre a OMA e a otite média com efusão (OME).4
Em caso de dúvida diagnóstica, recomenda se ree xaminar o paciente após 48 a 72h.3,4 Exames comple mentares, sobretudo os de imagem, como a tomografia computadorizada e a ressonância magnética de ossos temporais, são reservados para os casos em que há sus peita de complicações intracranianas.5
As complicações supurativas graves da OMA, incluindo mastoidite aguda, meningite e abscesso cerebral, são ra ras se compararmos sua ocorrência com a alta incidência da doença na infância. Contudo, considerando a gravida de destas complicações quando a evolução do quadro não é satisfatória, o acompanhamento clínico apropriado dos casos iniciais e a intervenção adequada no momen to correto são de grande importância quando identifica mos sinais de alerta que indiquem essa possibilidade.3
Diagnóstico diferencial
Um importante diagnóstico diferencial da OMA é a OME, que é definida pelo líquido na orelha média sem sinais ou sintomas de otite aguda, podendo surgir como re sultado da OMA, como também ocorrer de maneira in dependente.4
Quando uma criança se apresenta no curso de um episódio de infecção de via aérea superior, agudamen te doente, e observamos à otoscopia efusão na orelha média, pode ser difícil estabelecer o diagnóstico dife rencial entre OMA e OME, sobretudo se não encontra mos sinais típicos à otoscopia, como o abaulamento da membrana timpânica.4
Importante ressaltar que, mesmo após a resolução espontânea ou o tratamento de um episódio de OMA, a otoscopia pode seguir alterada, com opacificação da membrana timpânica e, por vezes, com efusão na ore lha média. Esta alteração pode perdurar após o episódio agudo, não sendo necessário, na maioria destes casos, nenhum tipo de tratamento ou intervenção até três me ses do episódio inicial.6
Ca P ítulo
Fernanda Ferreira Mendes Pereira loja laiza Dias Perez leticia Nabuco de oliveira Madeira
Urgências e Emergências Pediátricas
Reações imediatas (tipo 1) ou tardias e graves?
NãoSim
História de alergia à penicilina?
NãoSim
Síndrome otite-conjuntivite (H. influenzae não tipável), comorbidades, cultura comprovando resistência, mau resultado anterior à amoxicilina, uso de antibiótico nos últimos 30 dias ou falha terapêutica inicial
Claritromicina (15mg/kg/dia 12/12h)
Cefuroxima (30mg/kg/dia 12/12h) ou Ceftriaxona (50mg/kg/dia por 1 a 3 dias)
NãoSim
Amoxicilina (90mg/kg/dia) associada a clavulanato de potássio (6,4mg/kg/dia)
Amoxicilina (45 a 90mg/kg/dia) dividida em duas ou três doses
Figura 70.2 Conduta terapêutica nos casos em que a antibioticoterapia está indicada, indivíduos com e sem alergia à penicilina
oMa: otite média aguda. Fonte: elaborada pelas autoras do capítulo. Referências: lieberthal et al., 2013;2 Kitamura et al., 2015;9 Piltcher et al., 2018.11
no Dia a Dia 384
OMA com indicação de antibioticoterapia
CAPÍTULOS Pneumologia Parte xIII 71 Síndrome do Crupe, 387 72 Bronquiolite Viral Aguda, 390 73 Pneumonias Adquiridas na Comunidade Não Complicadas, 393 74 Pneumonias Adquiridas na Comunidade Complicadas, 397 75 Tuberculose, 401 Pneumologia
73
Pneumonias Adquiridas na Comunidade Não Complicadas
Conceito
As pneumonias adquiridas na comunidade (PAC) são de finidas como infecção do parênquima pulmonar adquirida fora do ambiente hospitalar ou que se manifestam em até 48h após internação, frequentemente precedidas por uma infecção viral de vias aéreas superiores. Os vírus são responsáveis pela maioria das PAC. O Streptococcus pneumoniae (pneumococo) é o agente mais frequente dentre os agentes bacterianos.1 Os demais agentes estão na Tabela 73.1.1
Diagnóstico
Pneumonias bacterianas geralmente se manifestam com queda do estado geral, dor torácica e/ou abdominal, tosse produtiva e febre alta. Já as virais podem ter início mais gradual, com cefaleia, mal estar e tosse não produtiva.2
Nas crianças com febre e tosse, deve se sempre avaliar a frequência respiratória (FR) de acordo com os valores descritos na Tabela 73.2. Na ausência de sibilância, as crianças com taquipneia podem ser diagnosticadas com
PAC (a sibilância é o principal achado que diferencia as demais condições da PAC, uma vez que sibilos na pneu monia não são comuns).3,4
No exame físico, deve se avaliar o grau de descon forto respiratório por meio de taquipneia (FR conforme idade do paciente), tiragem intercostal e subcostal e ba timento de asa de nariz. Cianose, prostração e sinais de toxemia apontam para maior gravidade da doença.5 Na ausculta pulmonar, estertores finos, médios ou grossos, localizados ou disseminados por ambos os hemitórax.
O murmúrio vesicular encontra se diminuído ou abolido no derrame pleural ou atelectasia.3
Deve se investigar PAC em pacientes com quadro de febre, prostração e sinais sistêmicos inespecíficos como diagnóstico diferencial para febre sem foco, mesmo na ausência de comprometimento de vias aéreas inferiores (como tiragem subcostal e taquipneia), devendo ser so licitada radiografia de tórax.3
O diagnóstico é clínico, com história e exame físico compatíveis com PAC, não sendo necessária a solicita ção de radiografia de tórax em todos os casos para con firmação. Situações em que a radiografia do tórax está
Staphylococcus aureus
1
2
Acima
rN: recém nascido.
Fonte: adaptada de SBPt, 2007.1
Tabela
Menores de 2 meses
2 meses a 11 meses
1 a 4 anos
Haemophilus influenzae (tipo b), H. influenzae não tipável, S. aureus
Staphylococcus aureus, Haemophilus influenzae tipo b e não tipável, Mycoplasma
Streptococcus
Chlamydia pneumoniae
Mycoplasma pneumoniae, Chlamydia pneumoniae (os germes atípicos começam a apresentar maior relevância) e H. influenzae não tipável
Streptococcus
de taquipneia conforme idade
Fr maior ou igual a 60irpm
Fr maior ou igual a 50irpm
Fr maior ou igual a 40irpm
Fr: frequência respiratória; irpm: incursões respiratórias por minuto.
Fonte: adaptada de SBPt, 2007.1
Ca P ítulo
ana alice
amaral Ibiapina
Parente Gabriela
Pereira
Diogo rafaela
Baroni aurilio
Tabela 73.1 Etiologia das pneumonias adquiridas na comunidade por faixa etária RN até 3 dias de vida estreptococo do grupo B, bacilos Gram negativos, Listeria monocytogenes RN de 3 até 28 dias de vida Staphylococcus aureus, Staphylococcus epidermidis, Gram negativos 1 a 3 meses Vírus, Chlamydia trachomatis, Ureaplasma urealyticum, Streptococcus pneumoniae,
mês a 2 anos Vírus, Streptococcus pneumoniae,
a 5 anos Vírus,
pneumoniae,
pneumoniae,
de 5 anos Vírus,
pneumoniae,
73.2 Diagnóstico
Urgências e Emergências Pediátricas
Coletar 2 amostras de hemocultura em momentos e sítios diferentes
Penicilina cristalina*
Houve melhora após 48h?
Sim Não
Alta após 48h sem febre com antibiótico VO para completar total de 7 a 10 dias de tratamento
Repetir radiografia do tórax e hemocultura
Derrame pleural
Sim Não
Lactente menor de 1 ano com toxemia, pneumonia extensa, evolução clínica rápida, lesão cutânea e desnutrição grave
Oxacilina**
Ver Capítulo 74, Pneumonias Adquiridas na Comunidade Complicadas
Sem melhora radiológica e persistência da febre, dispneia e toxemia: suspeitar de outros germes/ iniciar cefuroxima ou amoxicilina + clavulanato ou ampicilina + sulbactam Tosse prolongada, idade escolar e imagem radiológica de infiltrado instersticial: iniciar macrolídeo
Doses de antibióticos usados:
1. *Penicilina cristalina 150 a 200.000UI/kg/dia a cada 4 ou 6h
2. **Oxacilina 150 a 200mg/kg/dia a cada 6h
3. Cefuroxima 100 a 150mg/kg/dia a cada 8h
4. Amoxicilina + clavulanato 50mg/kg/dia (da amoxicilina) a cada 8h
5. Ampicilina + sulbactam 200mg/kg/dia (da ampicilina) a cada 6h
6. Azitromicina 10mg/kg/dia a cada 24h
7. Claritromicina 15mg/kg/dia a cada 12h
Atenção: criança menor de 2 meses: sempre internar e iniciar ampicilina (200mg/kg/dia a cada 6h) ou penicilina em conjunto com gentamicina (7,5mg/kg/dia a cada 24h)
Figura 73.2
Referências
1. Sociedade Brasileira de Pneumologia e Tisiologia (SBPT). Diretrizes
em pneumonia adquirida na comunidade em pediatria. J Bras Pneumol. 2007; 33(Suppl 1):31 50.
2. Sociedade Brasileira de Pediatria (SBP). Departamento Científico de Pneumologia. Pneumonias adquiridas na comunidade complicadas. Rio de Janeiro: SBP; 2021. Disponível em: https://www.sbp.com.br/ fileadmin/user_upload/23053c DC Pneumonias_Adquiridas_Compli cadas.pdf. Acesso em: 20 de novembro de 2021.
3. Sociedade Brasileira de Pediatria (SBP). Departamento Científico de Pneumologia. Abordagem diagnóstica e terapêutica das pneu monias adquiridas na comunidade não complicadas. Rio de Janeiro: SBP; 2021. Disponível em: https://www.sbp.com.br/fileadmin/user_ upload/23054d DC Pneumonias_Adquiridas_Nao_Complicadas.pdf. Acesso em: 20 de novembro de 2021.
4. March MFBP. Resistência antimicrobiana do pneumococo aos anti bióticos beta lactâmicos. Rev Pulmão RJ. 2013; 22(3):9 13.
5. Rodrigues JC. Pneumonias agudas e complicações. In: Schvarts man BGS, Reis AG, Farhat SCL. Pronto socorro. Pediatria – Instituto da Criança Hospital das Clínicas. 3. ed. Barueri: Manole; 2018. p. 413 31.
6. Ferreira S, March MFBP. Tratamento das pneumonias comunitárias na infância. Rev Pulmão RJ. 2009; Suppl 1:50 3.
7. American Academy of Pediatrics (AAP). Committee of Infectious Di seases. Tables of antibacterial drug dosages. In: Kimberlin DW, Barnett ED, Lynfeld R et al. 32. ed. Itasca: AAP; 2021. p. 876 98.
8. March MFP, Sant’anna CC. Pneumonia aguda comunitária. In: Be zerra PGM, Brito RCCM, Britto MCA. Pneumologia pediátrica. Rio de Janeiro: Medbook; 2016. p. 99 112.
no Dia a Dia 396
Paciente internado com PAC
Fluxograma exibindo o manejo clínico de pacientes internados com pneumonias adquiridas na comunidade Vo: via oral; PaC: pneumonia adquirida na comunidade. Fonte: elaborada pelas autoras do capítulo. Referências: Ferreira & March, 2009;6 March & Sant’anna, 2016.8
brasileiras
75 Tuberculose
Conceito
A tuberculose (TB) é uma doença infecciosa e transmissí vel que afeta prioritariamente os pulmões, embora possa acometer outros órgãos e/ou sistemas; é causada pelo Mycobacterium tuberculosis. 1 A transmissão se dá por via aérea, de uma pessoa com TB pulmonar ou laríngea, que elimina os bacilos (caso fonte). Embora a TB seja uma doença evitável e curável, ela continua impactando a vida e o desenvolvimento de milhões de crianças e adolescentes.2
Na emergência, cabe ao pediatra identificar a TB como um diagnóstico diferencial de pneumonias de evolução lenta, ou, excepcionalmente, de pneumonias de repetição.
Diagnóstico
Tuberculose pulmonar (TBP)


Os sinais, sintomas e as manifestações radiológicas de pendem do tipo de apresentação da TB. Na criança, em geral, os sintomas são inespecíficos e se confundem com infecções próprias da infância, o que dificulta a avalia ção.3 Ao término da infância e no início da adolescên cia (≥10 anos de idade), aparecem com sintomas mais clássicos (Figura 75.1).4
O paciente chega até a unidade de emergência, em geral, com pneumonia de evolução lenta, podendo não
ter tido melhora com a utilização de antibiótico para ger mes comuns, além de apresentar dissociação clínico ra diológica. Deve se investigar a história epidemiológica para identificar possíveis fontes de contágio bacilíferos.
Considerando as singularidades da tuberculose pul monar em crianças e em adolescentes, o Ministério da Saúde (MS) recomenda que o diagnóstico nessa faixa etária seja realizado com base no sistema de pontuação ou escore, validado em nosso meio (Tabela 75.1). Esse método valoriza dados clínicos, radiológicos e epide miológicos e não envolve a confirmação bacteriológica, sabidamente difícil na infância por se tratar de paciente pauci ou abacilíferos.1 Se houver pontuação acima de 30 pontos, orienta se iniciar o tratamento, a critério clínico, com esquema básico composto de rifampicina, isonia zida, pirazinamida e etambutol (RIPE) para maiores de 10 anos e rifampicina, isoniazida e pirazinamida (RIP) para menores de 10 anos, conforme determina o MS.5,6
O paciente com estabilidade clínica e um escore maior ou igual a 30 pontos pode ser encaminhado ao posto de saúde para iniciar o tratamento medicamentoso e orien tado sobre o controle dos contatos. No entanto, caso o paciente apresente sinais de alarme, como dispneia, que da da saturação, prostração, incapacidade de ingerir me dicação ambulatorialmente ou, até mesmo, por questões sociais, a internação deve ser realizada imediatamente. A investigação epidemiológica, a prova tuberculínica (PT)
Ca P ítulo
Claudia Stella Pereira Battaglia
Michely alexandrino de Souza Pinheiro
ana alice amaral Ibiapina Parente
Clemax Couto Sant’anna
Radiografia de tórax Achado Sinais e sintomas Febre persistente, perda de peso, tosse e irritabilidade Febre persistente, adinamia e expectoração (escarro com sangue) Linfadenopatia hilar à direita Pneumonia crônica Padrão miliar Cavitações pulmonares Derrame pleural Pacientes pediátricosAspectos <10 anos de idade10 a 18 anos de idade Figura 75.1 Aspectos clínicos e radiológicos mais comuns da tuberculose pulmonar em crianças e adolescentes Fonte: elaborada pelos autores do capítulo. Referência: Carvalho et al., 2018.4
Dia
a
no Dia
Urgências e Emergências Pediátricas
e a coleta de material de bacilos álcool acidorresistentes (BAAR) para avaliação bacteriológica, sempre que possí vel, deverão ser realizadas, bem como teste rápido mo lecular (TRM), pelo Gene Xpert MTB/RIF Ultra (Ultra) e cultura para micobactérias.1 Praticamente só pacientes maiores de 10 anos, com alteração radiológica sugesti va (p. ex., como escavação), devem ser colocados em isolamento respiratório, conforme exibido na Figura 75.1.
Tuberculose extrapulmonar (TBEP)
As apresentações extrapulmonares da TB têm seus sinais e sintomas dependentes dos órgãos ou sistemas aco metidos. As principais formas diagnosticadas em nosso meio são:1
Ganglionar.
Pleural.
Meníngea.
Tuberculose ganglionar periférica
Apresenta se com quadro clínico insidioso, febre, ema grecimento e aumento progressivo dos linfonodos que podem se transformar em conglomerados linfonodais. Pode evoluir com sinais flogísticos e posterior fistulização.7 Considerar o diagnóstico de TB diante de falha terapêutica de adenites periféricas, junto à história epidemiológica.
A depender do estado geral, o paciente pode necessi tar de abordagem como biópsia ou punção do linfonodo para confirmação diagnóstica ou, se possível, ser encami nhado à Unidade Básica de Saúde para a continuidade de investigação com início do esquema básico, se indicado.1
Tuberculose pleural
Apesar de o derrame pleural (DP) ser a complicação mais frequente da pneumonia adquirida na comunidade
(PAC), deve se pensar em TB pleural no paciente oli gossintomático, com febre arrastada, tosse seca, aste nia, emagrecimento, dor torácica associada à dificuldade para respirar, isto é, dor ventilatória dependente e ima gem compatível com DP. Pode evoluir com dispneia de leve a moderada, necessitando de internação hospita lar imediata e toracocentese ou drenagem terapêutica.7 O líquido pleural é exsudato, com predomínio de lin fócitos e baixo rendimento tanto da pesquisa de BAAR (<5%) quanto da cultura (<15%).1
Tuberculose meníngea
A TB meníngea será abordada com mais detalhes no Capítulo 46, Meningoencefalite.
Tratamento
O tratamento da TB com as doses fixas combinadas (DFC) pediátricas para crianças menores de 10 anos é padro nizado, gratuito e está disponível no Sistema Único de Saúde (SUS) desde setembro de 2019.5 O esquema de tratamento para crianças e adolescentes está descrito nas Tabelas 75.2 a 75.4. A Figura 75.2 mostra a abordagem diagnóstica e terapêutica do paciente com suspeita de TB.
No tratamento da TB meningoencefálica e osteoarti cular, em crianças, utiliza se o esquema básico com pro longamento da fase de manutenção para 10 meses, ou seja, o tempo total de tratamento será de 12 meses.1 Tratando se de TB meningoencefálica em crianças me nores de 10 anos, independentemente do peso, deve se associar corticosteroide, sendo prednisona (1 a 2mg/kg/ dia) por quatro semanas. Nos casos graves, associar de xametasona injetável (0,3 a 0,4mg/kg/dia), de quatro a oito semanas, com redução gradual da dose nas quatro semanas subsequentes.1
nutricional
Febre ou sintomas como tosse, adinamia, expectoração, emagrecimento, sudorese por 2 semanas ou mais (15 pontos)
adenomegalia hilar ou padrão miliar e/ou condensação ou infiltrado (com ou sem escavação) inalterado por 2 semanas ou mais e/ou condensação ou infiltrado (com ou sem escavação) por 2 semanas ou mais, evoluindo com piora ou sem melhora com antibióticos para germes comuns (15 pontos)
Próximo, nos últimos 2 anos (10 pontos)
Pt entre 5 e 9mm (5 pontos); Pt ≥10mm (10 pontos)
Desnutrição grave (peso < percentil 10) (5 pontos)
assintomático ou com sintomas há menos de 2 semanas (0 pontos)
Infecção respiratória com melhora após uso de antibióticos para germes comuns ou sem antibióticos (–10 pontos)
Pt: prova tuberculínica. Fonte: adaptada de Brasil, 2019.1
Condensação ou infiltrado de qualquer tipo por menos de 2 semanas (5 pontos)
Radiografia normal (–5 pontos)
ocasional ou negativo (0 pontos)
Pt <5mm (0 pontos) Peso ≥ percentil 10 (0 pontos)
402
Tabela 75.1 Diagnóstico da tuberculose pulmonar em crianças e adolescentes com baciloscopia negativa ou teste rápido molecular para tuberculose não detectado Quadro clínico – radiológico Contato de adulto com TB
Prova
tuberculínica Estado
Reumatologia
CAPÍTULOS
Parte xIV 76 Febre Reumática, 407 77 Vasculite por Imunoglobulina A, 411 78 Doença de Kawasaki, 415 79 Síndrome Inflamatória Multissistêmica Pediátrica Associada ao SARS-CoV-2 (SIM-P ou MIS-C), 418 80 Síndrome de Ativação Macrofágica, 423 Reumatologia
Vasculite por Imunoglobulina A
Conceito
A vasculite por imunoglobulina A (IgA), anteriormente conhecida como púrpura de Henoch Schönlein, é a vas culite sistêmica mais comum na faixa etária pediátrica, acometendo principalmente crianças entre 3 e 10 de idade, porém cerca de 10% dos pacientes desenvolvem o quadro quando adultos.1,2 Atinge os pequenos vasos e envolve diversos sistemas orgânicos, como a pele, o trato gastrintestinal, os rins e as articulações.2
Sua patogênese é incerta, mas envolve a deposição de IgA na parede dos vasos sanguíneos, assim como já foram descritas associações com infecções por agentes virais (influenza, parainfluenza, vírus sincicial respiratório, parvovírus B19, varicela e hepatite) e bacterianos (Strep tococcus β hemolítico, Mycoplasma spp., Bartonella spp.), picadas de insetos, medicamentos e vacinas.3
Diagnóstico
A vasculite por IgA é diagnosticada a partir do quadro clínico e dos achados histopatológicos, uma vez que não há alterações laboratoriais específicas da doença.4
O quadro clínico é caracterizado pela presença quase universal (pelo menos 95% dos casos) do envolvimen to cutâneo, associado ao acometimento gastrintestinal, musculoesquelético e renal. De forma menos comum, a vasculite por IgA também atinge outros sistemas orgâ nicos, como os tratos respiratório e neurológico.5
As lesões cutâneas características são as púrpuras palpáveis, geralmente simétricas e que envolvem princi palmente membros inferiores e nádegas, sendo menos comuns em outras áreas do corpo. Também podem sur gir petéquias, equimoses, bolhas hemorrágicas e edema subcutâneo principalmente em dorso de mãos e pés, ao redor dos olhos, testa, escalpo e bolsa testicular. A co loração das lesões pode progredir de eritematosa para arroxeada e acastanhada.3
O envolvimento gastrintestinal ocorre em cerca de 50% a 66% dos casos e geralmente surge dentro de uma semana após o aparecimento das lesões cutâneas, mas pode precedê las por alguns dias a semanas, tornando o diagnóstico mais difícil.5 Os sintomas variam de náuseas,
vômitos, diarreia e dor abdominal de intensidade variá vel a quadros mais graves, como hemorragia, necrose e perfuração intestinal. A vasculite da parede intestinal pode causar edema e hemorragia intramural e de sub mucosa, com possível evolução para intussuscepção.3
As manifestações renais podem surgir em 30% a 50% dos casos em até 4 a 6 semanas após início do quadro; entretanto, meses podem se passar até que ocorram. O espectro clínico varia de uma forma autolimitada com hematúria microscópica e proteinúria leve na maioria dos casos até síndromes nefrótica e nefrítica, hipertensão ou falência renal em até 10% dos casos.3,5 7 Portanto, há re comendações de que o acometimento renal seja investi gado em todas as crianças com suspeita de vasculite por IgA durante o diagnóstico e o seguimento.8
O quadro musculoesquelético está presente em 50% a 90% dos pacientes e desenvolve se no início da apre sentação da doença, raramente precedendo as lesões cutâneas. É caracterizado por artralgia ou artrite geralmen te de padrão oligoarticular e com predileção por articula ções dos membros inferiores, podendo também acometer punhos, cotovelos e pequenas articulações das mãos. O edema subcutâneo presente na vasculite por IgA pode ser confundido com artrite. As manifestações musculo esqueléticas são transitórias e resolvem sem sequelas.3,5
Manifestações raras incluem pancreatite, colecistite, obstrução ureteral, hemorragia pulmonar, cardite, envol vimento ocular, cefaleia e vasculite de sistema nervoso central. Em meninos, cerca de 2% a 38% dos casos po dem apresentar dor e edema testiculares.3,6
Nos casos suspeitos de vasculite por IgA que se apre sentarem nos serviços de emergência, deve se solicitar exames para auxiliar na realização do diagnóstico e para afastar diagnósticos diferenciais. O hemograma mostra uma contagem plaquetária normal ou aumentada, e al gumas crianças podem apresentar leucocitose modera da. Em casos de perda sanguínea gastrintestinal, pode haver anemia normocrômica.
Coagulograma deve ser solicitado para afastar possí veis distúrbios de coagulação, assim como função renal, elementos anormais e sedimento (EAS) e spot urinário podem mostrar alterações como proteinúria, hematú ria e insuficiência renal. Autoanticorpos como anticorpo
Ca P ítulo 77
luis Fernando Barros Dutra Santos Marta Cristine Felix rodrigues
Flavio Sztajnbok rozana Gasparello de almeida
Presença de púrpura
Urgências e Emergências Pediátricas
Distribuição
gravitacional, artralgia/artrite, dor abdominal, vômitos,diarreia, nefrite, vasculite leucocitoclástica comdepósitos de IgA, contagem plaquetária normal ou aumentada
NãoSim
Distribuição atípica Criança febril ou toxêmica Trombocitopenia e/ou alterações do coagulograma
Afastartrauma, abusoinfantil, infecções,coagulopatias, outras vasculopatias,doenças autoimunes
Vasculite por IgA
Lesões cutâneas típicas sem complicações, artralgialeve, bom estadogeral, boa aceitação alimentar
Lesões bolhosasounecróticas, artriteincapacitante, dor abdominal,vômitos, hemorragiagastrintestinal, nefrite, baixaingestaoral
Tratamento ambulatorial: repouso, hidratação, analgesia
Avaliar tratamento hospitalar: Corticoide: prednisona/prednisolona 1 a 2mg/kg/dia VO ou metilprednisolona 10 a 30mg/kg/dia IV Imunossupressores (nefrite rapidamente progressiva/grave): ciclofosfamida, azatioprina, micofenolato de mofetila
no Dia a Dia 414
Figura 77.1 Abordagem diagnóstica e terapêutica da vasculite por imunoglobulina A Iga: imunoglobulina a; IV: intravenosa; Vo: via oral. Fonte: elaborada pelos autores do capítulo. Referência: Brogan & Nott, 2021.3
80 Síndrome de Ativação Macrofágica
Fernanda de Carvalho Zonis
Flavio Sztajnbok
adriana rodrigues Fonseca
Conceito
A síndrome de ativação macrofágica (SAM) é uma con dição multissistêmica e inflamatória grave, potencial mente fatal, que faz parte do grupo de linfo histiocitose hemofagocítica (LHH). A LHH consiste em um grupo de desordens histiocíticas caracterizadas pela ativação des controlada de linfócitos T e macrófagos, que resulta em síndrome de tempestade de citocinas, podendo ser de causa primária, quando associada a alterações genéticas, ou secundária a infecções, neoplasias, medicações, erros inatos da imunidade e doenças reumatológicas, sendo denominada SAM nestas últimas.
Embora mais associada à artrite idiopática juvenil sis têmica (AIJS), a SAM também pode ser observada em outras doenças reumatológicas, como a doença de Ka wasaki, o lúpus eritematoso sistêmico (LES) e a derma tomiosite juvenil, e pode, inclusive, ser a primeira mani festação dessas doenças. Se não reconhecida e tratada em tempo hábil, a SAM pode evoluir ao óbito em até 30% dos casos.1 6
Diagnóstico
O diagnóstico da SAM é desafiador devido à ausência de achados patognomônicos e à dificuldade de diferencia ção de outras condições como sepse ou doenças autoi munes em atividade.2,5
Clinicamente, apresenta se com febre alta de difícil defervescência; hepatoesplenomegalia, linfadenomega lia generalizada, icterícia, manifestações hemorrágicas que variam de petéquias a coagulação intravascular dis seminada (CIVD), e manifestações de sistema nervoso central (SNC), a exemplo de irritabilidade, letargia, crise convulsiva e cefaleia. A condição pode se assemelhar a um quadro de sepse, tipicamente não responsiva à an tibioticoterapia e refratária a medidas de suporte ventila tório e hemodinâmico. A SAM pode resultar em falência múltipla de órgãos e óbito.1,2,4,5,7
Os achados laboratoriais mais encontrados são cito penias absolutas ou relativas de uma ou mais linhagens, redução da albumina, redução do fibrinogênio e queda da velocidade de hemossedimentação (VHS). Há elevação
da ferritina, proteína C reativa (PC R), enzimas hepáticas, lactato desidrogenase (LDH), triglicerídios, D dímero e CD25 (receptor solúvel de IL 2), além do prolongamento do tempo de tromboplastina parcialmente ativado (TTPA) e da razão normalizada internacional (INR; em inglês, in ternational normalized ratio). A relação ferritina:VHS maior ou igual a 21,5 vem sendo considerada, atualmente, um dado de boa sensibilidade na suspeita diagnóstica. A análise de líquido cefalorraquidiano (LCR) pode mostrar pleocitose e aumento de proteína.5,6,8
Na biópsia ou aspirado de medula óssea (MO), po dem ser encontrados macrófagos bem diferenciados com atividade hemofagocítica, da mesma forma em linfonodos, liquor ou baço. No entanto, em estágios precoces, o exame pode não evidenciar hemofagoci tose. Além disso, outras condições como sepse e trans fusão de hemocomponentes podem cursar com esse mesmo resultado. Tal exame deve ser restrito a casos duvidosos e sua realização não deve postergar o início do tratamento.4,7,9
O HScore, desenvolvido em pacientes adultos, porém validado para pediatria, é útil para o diagnóstico de LHH secundária por meio de sistema de pontuação (Tabela 80.1). O ponto de corte superior a 120 é sugestivo de formas secundárias na população pediátrica e útil sobre tudo se causa neoplásica ou infecciosa:9,10
Para pacientes com diagnóstico prévio de AIJS e que se apresentem com febre, a SAM é diagnosticada com base nos seguintes critérios:11
Ferritina >684ng/mL.
Mais 2, dentre os quais: y Plaquetas ≤181.000µL.
y Aspartato aminotransferase (AST) >48U/L. y Triglicerídios >156mg/dL. y Fibrinogênio ≤360mg/dL.
Tais critérios ainda são limitados à aplicação para AIJS, com necessidade de validação para outras doenças reu matológicas.12
Alguns achados auxiliam na diferenciação entre AIJS em atividade e SAM, a exemplo do exposto na Tabela 80.2.
No caso de pacientes com diagnóstico prévio de LES, a combinação de um critério clínico e dois critérios
Ca P ítulo
Marta Cristine Felix rodrigues
Urgências e Emergências Pediátricas
Parâmetros Pontuação
temperatura (°C)
organomegalia
Citopenias (Hb <9/leucócitos <5.000/plaquetas <110.000)
Ferritina (ng/ml)
triglicerídios (mg/dl)
0 (<38,4)/33 (38,4 a 39,4)/49 (>39,4)
0 (não)/23 (hepatomegalia ou esplenomegalia)/38 (hepatomegalia e esplenomegalia)
0 (1 linhagem)/24 (2 linhagens)/34 (3 linhagens)
0 (<2.000)/35 (2.000 a 6.000)/50 (>6.000)
0 (<150)/44 (150 a 400)/64 (>400)
0 (>250)/30 (≤250) aSt (µ/l)
Fibrinogênio (mg/dl)
0 (<24)/30 (≥30)
Hemofagocitose em aspirado de Mo
Hb: hemoglobina; aSt: aspartato aminotransferase; Mo: medula óssea. Fonte: adaptada de Fardet et al., 2014.9
0 (não)/18 (sim)
0 (não)/35 (sim) Imunossupressão
Tabela 80.2 Diferenciação entre artrite idiopática juvenil sistêmica em atividade e síndrome de ativação macrofágica
AIJS
SAM
Febre Intermitente Contínua Alterações em hemograma trombocitose, leucocitose Bicitopenia ou pancitopenia Coagulopatia leve acentuada Hepatoesplenomegalia Presente Presente Disfunção hepática leve Precoce, acentuada Encefalopatia ausente Presente Índice ferritina:VHS Baixo >21,5
aIJS: artrite idiopática juvenil sistêmica; SaM: síndrome de ativação macrofágica; VHS: velocidade de hemossedimentação. Fonte: adaptada de lerkvaleekul & Vilaiyuk, 2018;2 Grom et al., 2016;6 Crayne & Cron, 2020;12 eloseily et al., 2019.13
laboratoriais, ou critério histopatológico, entre os seguin tes, sugere SAM:14
Critérios clínicos:
y Febre (>38°C).
y Hepatomegalia (≥3cm abaixo do rebordo costal direito).
y Esplenomegalia (≥3cm abaixo do rebordo costal esquerdo).
y Manifestações hemorrágicas (púrpura, hematomas, sangramento de mucosa).
y Disfunção de SNC (irritabilidade, desorientação, letargia, cefaleia, convulsão, coma).
Critérios laboratoriais:
y Leucopenia ≤4 × 103/µL.
y Hemoglobina ≤9g/dL.
y Plaquetas ≤150 × 103/µL.
y AST >40µ/L.
y LDH >567µ/L.
y Fibrinogênio ≤1.500g/dL.
y Triglicerídios >178mg/dL.
y Ferritina >500µg/L.
Critério histopatológico:
y Evidência, em aspirado de MO, de hemofagocitose macrofágica.
A Figura 80.1 mostra o fluxograma que ilustra a abor dagem diagnóstica dos casos de linfo histiocitose he mofagocítica.
Diagnóstico diferencial
O diagnóstico diferencial da SAM inclui:4,5,9,15
Doenças reumatológicas em atividade, como AIJS, LES e vasculites.
Infecções virais (vírus Epstein Barr, citomegalovírus, hepatite B, HIV, herpes, varicela e adenovírus), bacte rianas (salmonela, rickéttsia e enterobactérias), fúngi cas (Aspergillus, cândida e histoplasma) e parasitoses (leishmânia e plasmódio), além de sepse.
Doenças hematológicas e oncológicas.
Tratamento
O controle da doença de base, quando conhecida, é es sencial ao tratamento da SAM e envolve trabalho mul tidisciplinar.12
É recomendado início do tratamento com metilpredni solona 30mg/kg/dose intravenosa (IV), em dose máxima de 1g, por 1 a 3 dias. Se resposta favorável, a posologia
no Dia a Dia 424
Tabela
80.1
HScore para o diagnóstico da linfo histiocitose hemofagocítica
Urgências e Emergências Pediátricas no Dia a Dia apresenta um conteúdo conciso, de fácil leitura, composto por 80 capítulos, distribuídos em 14 partes que versam sobre a abordagem de diversas condições pediátricas, por diferentes especialidades pediátricas, em situações de urgência e emergência, incluindo: Emergência Geral, Alergia e Imunologia, Cardiologia, Cirurgia Pediátrica, Endocrinologia e Nutrologia, Gastrenterologia, Hematologia e Hemoterapia, Infectologia, Nefrologia, Neurologia e Psiquiatria, Oftalmologia, Otorrinolaringologia, Pneumologia e Reumatologia, além de fluxogramas contendo orientações sobre diversas condições abordadas nas emergências pediátricas. Conta com a colaboração de mais de 120 autores, em sua maioria do Instituto de Puericultura e Pediatria Martagão Gesteira (IPPMG), da Universidade Federal do Rio de Janeiro (UFRJ), dentre médicos residentes de pediatria geral e áreas de atuação pediátricas, médicos pediatras e subespecialistas pediátricos, professores do Departamento de Pediatria da UFRJ e membros da equipe multiprofissional.











Sem dúvida, este livro, fruto do desejo de compartilhar o conhecimento e a experiência acumulados nestes muitos anos, fará parte da vida daqueles que militam na área da saúde da criança por sua abrangência, clareza e objetividade.
 Área de interesse
Pediatria
Área de interesse
Pediatria
9 786588 34046 2























 Júlia Dutra rossetto Monick Goecking Cardoso Vieira
Júlia Dutra rossetto Monick Goecking Cardoso Vieira














 Área de interesse
Pediatria
Área de interesse
Pediatria